56岁男性,曾因“反复咳嗽、咳痰伴气急1年,加重伴发热1周”入笔者医院。入院后给予头孢曲松治疗1周,体温无下降趋势,后由于真菌培养出烟曲菌,故停用头孢曲松,给予伏立康唑静脉滴注治疗1周,患者体温渐恢复正常,咳嗽咳痰症状明显减轻,复查胸部CT左肺上叶病灶吸收,好转出院,出院后一直口服伏立康唑治疗。患者无诱因再次出现发热,偶咳嗽,略胸闷到笔者医院就诊。该患者反复发热为哪般?
【病情介绍】
患者,男,汉族,56岁,因“反复咳嗽、咳痰伴气急1年,加重伴反复发热1个月”入院。患者曾于2012年7月20日因“反复咳嗽、咳痰伴气急1年,加重伴发热1周”入我院。当时查肺功能提示极重度阻塞性通气功能障碍,中度限制性通气功能障碍;气管镜检查提示支气管黏膜炎性改变,支气管肺泡灌洗液(BALF):真菌直接镜检(+),真菌培养:烟曲菌,痰找抗酸杆菌(-),2012年7月20日胸部CT平扫:慢性支气管病变,肺气肿,两肺多发散在炎症性病变(左肺上叶明显),左肺上叶尖后段多发炎性空洞形成(图1A)。入院后给予头孢曲松治疗1周,体温无下降趋势,后由于真菌培养出烟曲菌,故停用头孢曲松,给予伏立康唑静脉滴注治疗1周,患者体温渐恢复正常,咳嗽咳痰症状明显减轻,复查胸部CT左肺上叶病灶吸收,好转出院,出院后一直口服伏立康唑治疗。1天前无诱因再次出现发热,最高T 40℃,偶咳嗽,伴少许白色泡沫痰,略胸闷,现为进一步诊治,急诊拟“肺炎”收入我科。
平素体健,从事经商工作;否认高血压、糖尿病、冠心病、慢性支气管炎等慢性病史,否认肝炎、结核、疟疾等传染病史。生长于上海原籍,无粉尘、毒物、放射性物质接触史;无疫区、疫水接触史,无食生肉史,无手术输血史,无食物药物过敏史;预防接种史不详,否认烟酒嗜好。已婚,配偶子女体健,否认家族性遗传病史。
【诊疗经过】
入院查体:T 38.5℃,气稍促,桶状胸,听诊两肺呼吸音粗,未及明显干湿啰音。查血常 规:WBC 5.33×109/L,N% 74.6%,RBC 3.85×1012/L,HGB 124g/L,C反应蛋白119.0mg/L。2012年8月19日胸部CT平扫:左肺上叶及下叶背段、外基底段炎症性病变(图1B)。结核抗体(-),多次痰找抗酸杆菌均(-),T-spot试验(-),气管镜检查:支气管黏膜炎性改变,支气管肺泡灌洗液(BALF):真菌直接镜检(-),真菌培养(-),痰找抗酸杆菌(-),血培养(-);考虑患者为真菌感染未控制并同时合并其他细菌的混合感染,入院后继续给予伏立康唑口服治疗,并给予美罗培南、莫西沙星治疗1周,辅以氨溴索化痰、多索茶碱平喘,患者咳嗽、咳痰、气急、发热症状仍无缓解,2012年8月26日胸部CT平扫:右肺下叶、左肺上叶较2012年8月19日片病灶范围有所进展。停美罗培南及莫西沙星,给予万古霉素治疗3日,症状仍无好转。2012年8月31日复查胸部CT平扫:原病灶范围较2012年8月26日片又有所进展,并伴间质性病变(图1C、D);患者抗感染治疗效果不佳,且CT提示两肺病灶呈现出渐进性进展的趋势。为尽快明确诊断给予患者经皮肺穿刺活检。患者肺穿刺病理诊断:隐源性机化性肺炎COP。
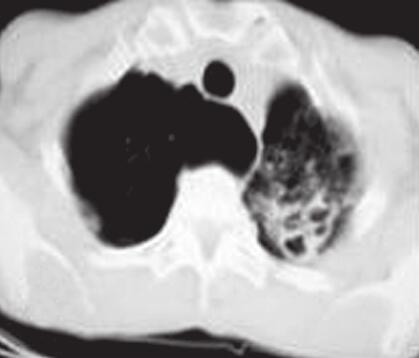
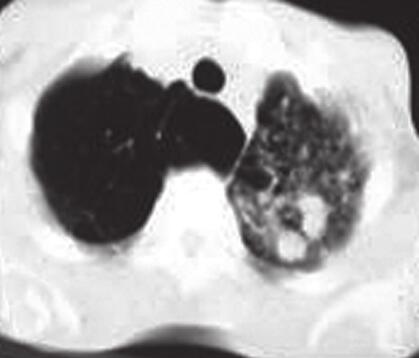
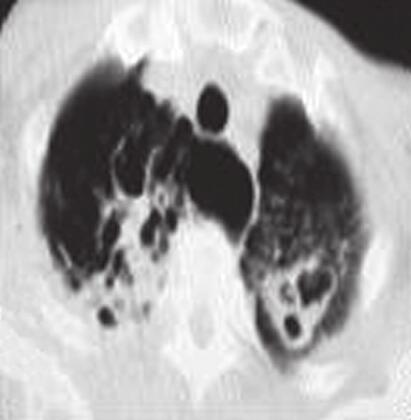
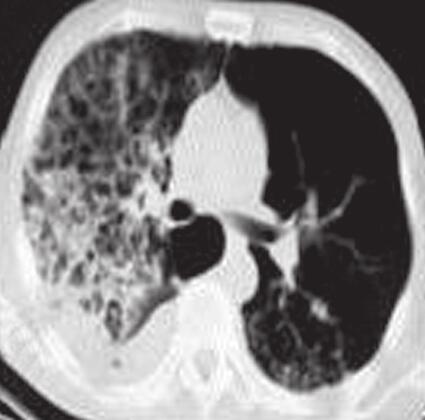
图1胸部CT
A.左肺上叶炎并多发空洞形成;B.左肺上叶炎症性病变;C、D.两肺上叶及右肺下叶炎症性病变伴间质性改变
【最后诊断】
隐源性机化性肺炎。
【治疗和转归】
患者经皮肺活检后出现穿刺侧液气胸,给予胸腔闭式引流并高流量吸氧1周,复查胸片,液气胸完全吸收给予拔管。同时治疗方案改为继续伏立康唑口服治疗,加用泼尼松,50mg/d,口服,激素治疗3日后,患者T波动于37~38℃之间,咳嗽咳痰、气急症状仍无明显好转;激素治疗第4日:停泼尼松,改为甲泼尼龙80mg/d,静脉滴注(d4~6),激素治疗第7日:甲泼尼龙40mg/d(d7~9),激素治疗第10日改为美卓乐40mg/d,口服,患者咳嗽咳痰气急、发热症状明显好转,体温于激素治疗第5日恢复正常,患者好转出院。出院后继续口服美卓乐、伏立康唑,并给予钙尔奇补钙,门诊随诊。激素治疗20日后患者复查胸部CT平扫原病灶明显吸收。
【重要提示】
1.中年男性,起病急,病情进展快。
2.主要表现为咳嗽、胸闷、发热。查体两肺呼吸音粗,胸部CT见双肺斑片状及大片状实变,伴有支气管充气征,对比多次胸部CT可见结节影游走性特点。
3.反复广谱抗生素抗感染、伏立康唑抗真菌、祛痰、平喘等治疗无效。
【讨论】
隐源性机化性肺炎(COP)是一组原因不明的少见疾病。其相应的临床-放射-病理学定义:指没有明确的致病原或其他临床伴随疾病情况下出现的机化性肺炎。COP的病因目前尚不清楚,易使临床医师误诊误治;其发病年龄多在50~60岁,无性别差异,与吸烟关系不大,临床表现差异较大,多亚急性起病,表现为发热、刺激性咳嗽,乏力,食欲减低和体重下降,咯血咳痰,胸痛关节痛,进行性加重的呼吸困难,活动后气急加重,夜间盗汗较少见;体检可无阳性体征发现,或可闻及肺部爆裂音(Velcro音),肺功能大多数有轻至中度的限制性通气功能障碍,外周血白细胞总数正常,中性粒细胞略升高或正常或稍减低,部分患者嗜酸性粒细胞略增高,红细胞沉降率和C反应蛋白明显升高。
据文献报道,COP的CT表现差异很大,常见的包括肺内多发实变、结节影,这是COP最常见的影像学表现,据统计,约见于70%~87%的患者,也是最突出的表现之一,可伴有支气管充气征,多分布于肺外周,有游走性特点,或有磨玻璃样表现或有空洞或伴有支气管扩张,部分可伴有肺纹理增粗或胸腔积液。COP的主要病理变化是呼吸性细支气管及以下的小气道和肺泡腔内有机化性肺炎改变,炎性、机化性渗出物和肉芽组织,伴轻度肺间质内淋巴细胞、中性粒细胞和嗜酸性粒细胞浸润以及Ⅱ型肺泡上皮增生,可伴或不伴有细支气管腔内机化性渗出物和肉芽组织,病变表现单一,时相一致,呈斑片状、支气管周围分布。病变位于气腔内,肺结构没有破坏,增生的成纤维细胞/肌成纤维细胞灶通过肺泡间孔从一个肺泡到邻近的肺泡形成蝴蝶样的结构,蜂窝肺不常见。其确诊依赖于肺穿刺活检、经支气管肺活检(TBLB)或开胸肺活检术,后者创伤较大,因此,前两者是目前诊断较常用的手段。
治疗上,目前虽有过自愈的病例报道及应用大环内酯类药物长期治疗获得缓解的病例报道,但由于疗效不肯定及药物的不良反应,糖皮质激素仍是目前治疗COP的主要药物,文献报道泼尼松为首选,最初口服60mg/d或0.75~1.5mg/(kg·d),时间1~3个月,逐渐减量至20~40mg,时间为3个月,维持剂量为泼尼松5~10mg/d,后期可改为泼尼松5mg/d,隔日1次。对病情进展凶险或急性发病者,可选择冲击治疗,使用500~1000mg的糖皮质激素连用3~5日,随后改为泼尼松1mg/(kg·d)口服。激素减量过快或停药过快会复发,无效者可试用其他免疫抑制剂如环磷酰胺、硫唑嘌呤等。
【评述】
近年来随着检查设备诊断水平的提高,COP的诊断率明显提高,目前COP的诊断仍依赖TBLB或肺活检等有创检查;本病临床表现多不典型,易造成误诊误治。本例患者在肺部真菌感染基础上伴发COP,多次对比影像学检查科发现病灶游走性、范围进行性进展特点,病理诊断符合COP病理特点,抗真菌、抗细菌治疗无效,糖皮质激素治疗后症状缓解明显,验证了诊断结果的准确性;在治疗上,糖皮质激素治疗联合抗真菌治疗预防真菌感染复发或暴发,本例患者获得了良好的治疗效果,糖皮质激素治疗后应非常重视肺部感染或其他部位感染。根据本病例,有以下启发:①作为临床医师,对于疑难病例,病史问诊、体格检查及影像表现三者结合思考问题的临床思维模式非常重要;②对于COP糖皮质激素治疗者,针对糖皮质激素副作用的治疗应是全身性的,例如抗骨质疏松、利尿剂对抗水钠潴留、合理饮食预防血糖升高及监测血糖、适当运动增强抵抗力等。
(申长兴 宋小莲)
参考文献
1.Cordier JF. Cryptogenic organizing pneumonia. Eur Respir J,2006,28(2):422-446.
2.Hiroaki A,Yasuyuki K,Hiroshi N,et al. BOOP versus chroniceosinophilic pneumonia. AJR,2001,176(4):1053-1058.
3.施举红,许文兵,刘鸿瑞,等. 隐源性机化性肺炎18例的临床病理特征. 中华结核和呼吸杂志,2006,29(3):167-170.
4.周贤梅. 隐源性机化性肺炎的诊治进展. 上海医学,2009,32(10):96-98.
5.周艳,赵弘卿. 隐源性机化性肺炎的诊治进展. 中国呼吸与危重监护杂志,2011,10(1):96-98.
6.侯新垓. 糖皮质激素类药物治疗隐源性机化性肺炎的临床疗效分析. 深圳中西医结合杂志,2014,24(6):67-68.
(环球医学编辑:余霞霞)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《呼吸疑难少见病例解析》
作者:林江涛
页码:147-150
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.