62岁女性,咳嗽、咳痰伴气促1个月余,病程较长。外院胸部CT提示左肺下叶炎症,CRP升高,血象不高,按社区获得性肺炎治疗有好转,但复查肺CT示左肺感染病灶稍有吸收,另见新发病灶。该患者所患何病?如何诊治?
【病例简介】
患者女性,62岁,退休。以“干咳、低热伴气促20余天”入院。患者于2017年3月初开始无明显诱因出现咳嗽,干咳为主,偶有咳痰,为白色泡沫样痰,量少易咳出,伴有气促、盗汗、乏力、纳差,无发热、流涕、咽痛、胸痛、咯血等不适。2017年3月22日至当地医院行肺CT检查提示“左肺下叶炎症”,遂以“社区获得性肺炎”收住入院。入院后查血常规:白细胞:7.77×109/L,中性粒细胞:71.1%,CRP:14.9mg/L,ESR正常,呼吸道病原体抗体:阴性。予“头孢美唑、阿奇霉素”抗感染,“氨溴索、厄多司坦、痰热清”化痰,“多索茶碱”平喘,“胸腺法新”增强免疫力治疗等,患者咳嗽、咳痰、气促症状较前明显好转出院。1个月后于2017年5月3日复查肺CT示“左肺感染,较前(2017-03-22)左下部分病灶稍吸收,另见新发病灶”。为进一步诊治,门诊以“肺部阴影待查”收入病房。患病以来精神好,胃纳可,睡眠好,大小便正常,无体重明显下降。
入院查体:
T 36.8℃,P 102 次/min,R 18 次/min,BP 124/71mmHg。神志清楚,步入病房。回答切题,自动体位,查体合作。全身皮肤黏膜未见异常,无肝掌、蜘蛛痣。全身浅表淋巴结无肿大。眼睑正常,睑结膜无充血水肿,巩膜无黄染。双侧瞳孔等大等圆,对光反射灵敏;外鼻无畸形,鼻通气良好,鼻中隔无偏曲,鼻翼无扇动,两侧鼻窦区无压痛,口唇无发绀。颈软,无抵抗,颈静脉无怒张,气管居中,甲状腺无肿大。胸廓对称无畸形,胸骨无压痛;触觉语颤对称,未触及胸膜摩擦感,双肺呼吸音清晰,未闻及干、湿性啰音,未闻及胸膜摩擦音。心率102次/min,律齐;腹平坦,腹壁软,全腹无压痛,无肌紧张及反跳痛,肝脾肋下未触及,肝肾区无叩击痛,肠鸣音3次/min。关节无红肿,无杵状指(趾),双下肢无水肿。肌力正常,肌张力正常,生理反射正常,病理反射未引出。
既往史及个人史:
否认结核接触史;否认肝炎史;否认手术、外伤史;有“高血压”病史2年,血压最高达150/100mmHg,平日服用“厄贝沙坦氢氯噻嗪”降压,血压控制良好;患“冠心病”4年,平时规律服用“麝香保心丸”,2017年2月发作心绞痛1次,自服“硝酸甘油”5分钟后缓解;2017年5月2日再次发作“心绞痛”1次,伴有意识丧失,自服“硝酸甘油”5分钟后缓解。家族史无特殊。个人无烟酒嗜好;长期居住上海,否认疫区居留及不良特殊嗜好。已绝经,家族无类似病史。
初步诊断:
1.肺部阴影,感染可能
2.冠心病
3.高血压病
【病例解析】
问题1:患者肺部感染疗效不佳的原因?
患者病情特点如下:①老年女性;②咳嗽、咳痰伴气促1个月余,病程较长;③外院胸部CT(2017-03-22)提示左肺下叶炎症,CRP升高,血象不高;④按社区获得性肺炎治疗有好转,但复查肺CT(2017-05-03)示:左肺感染病灶稍有吸收,另见新发病灶。综合分析患者肺炎疗效不佳可能存在以下原因:特殊病原体感染;抗生素未覆盖致病原或致病原存在耐药情况;以肺部阴影为表现的其他疾病如:急性肺栓塞、间质性肺病、机化性肺炎、结缔组织病累及肺部、肺血管炎或结节病等。为明确诊断和治疗,我们进一步完善以下检查:
辅助检查:
血常规:白细胞:7.95×109/L,血红蛋白:113g/L,血小板:279×109/L,中性粒细胞:74.0%,淋巴细胞:17.0%,单核细胞:8.6%,嗜酸性粒细胞:0.3%,嗜碱性粒细胞:0.1%。
血沉:50mm/h↑;C 反应蛋白:54.5mg/L↑。
降钙素原:0.02ng/ml。
T-SPOT:阴性。
G试验、隐球菌乳胶定性试验:阴性。
肿瘤标志物:阴性。
寄生虫系列筛查:阴性。
自身抗体系列:阴性。
抗中性粒细胞胞浆抗体:PR3:8RU/ml,MPO:2.3RU/ml,cANCA:阴性,pANCA:阴性。
呼吸道病原体IgM抗体九联检测:嗜肺军团菌、肺炎支原体、Q热立克次体、肺炎衣原体、腺病毒、呼吸道合胞病毒、甲型流感病毒、乙型流感病毒和副流感1/2/3型:均为阴性。
胸部CT扫描(2017-05-12):左肺下叶基底段磨玻璃影、实变影伴空泡征(图1)。
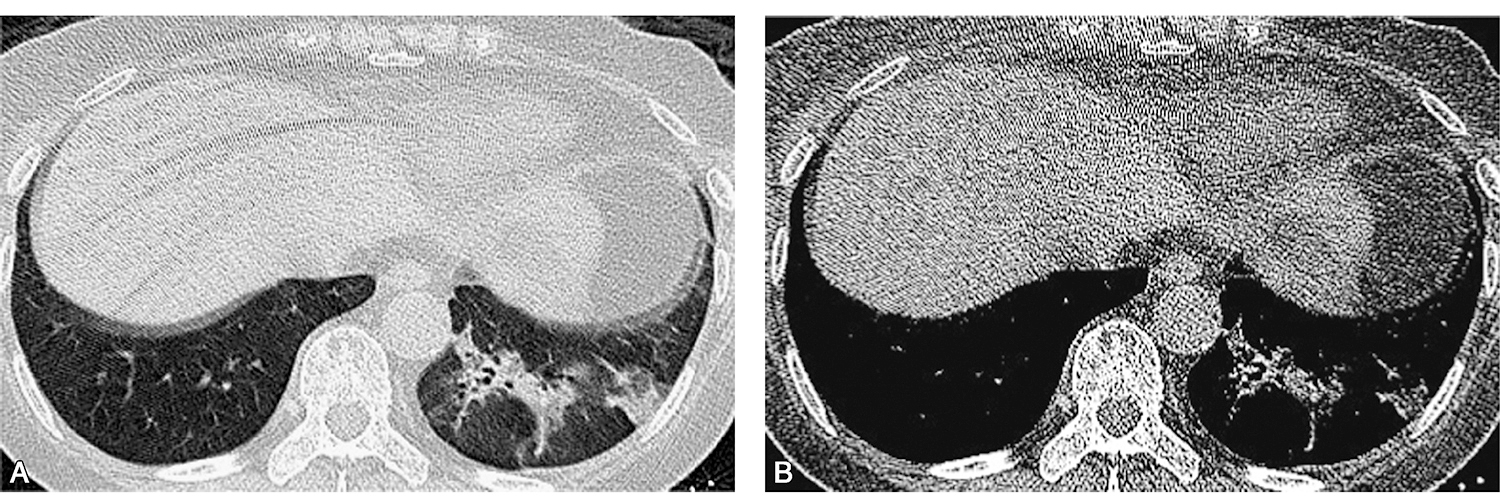
图1 胸部CT示左肺下叶基底段近膈顶处磨玻璃渗出影、实变影伴空泡征(A);纵隔窗相应部位可见软组织影(B)
电子支气管镜检查(2017-05-08):左右声带活动良好、开闭良好,主气管通畅,隆突锐利,未见出血、新生物。左、右各叶、段支气管管腔通畅,未见出血、新生物。于左肺下叶内基底段予以NS 40ml灌洗,送病原学检查。
支气管肺泡灌洗液送细菌、真菌、结核检查和病理细胞学检查:均阴性。
肺功能:肺通气功能正常,小气道功能正常。
CT引导下经皮肺穿刺活检送病理(2017-05-12):(左肺)送检组织内肺泡腔机化性改变,肺泡间隔增宽,伴纤维化,见少量淋巴细胞和嗜酸性粒细胞浸润,肺泡结构完整,符合间质性肺炎改变(图2)。
图2 肺穿刺病理(A:×100;B:×200):(左肺)送检组织HE染色可见肺泡间隔增宽,伴纤维化,见少量炎症细胞浸润,部分肺泡腔可见机化性改变(白箭),符合间质性肺炎
综合分析患者病情特点:①老年女性,以咳嗽、气短入院;②血象、PCT正常,血沉、CRP升高,未发现任何病原学感染证据,追问病史无任何有毒有害物质接触史;③胸部CT示肺部病灶既有毛玻璃影也有实变影,沿支气管血管束和胸膜下分布,抗感染治疗无效,且呈游走性;④肺穿刺病理提示间质性改变,肺泡间隔增宽。综合考虑符合隐源性机化性肺炎表现。
【最终诊断】
1.隐源性机化性肺炎(COP)
2.冠心病
3.高血压病
【治疗】
隐源性机化性肺炎对糖皮质激素治疗的反应良好,是目前治疗的主要药物。常在用药后几天或几周内,临床症状和胸部影像学表现迅速改善,最后病变完全吸收不留任何后遗症。治疗原则是早期、足量、足疗程,以减少并发症,降低复发率和病死率。
1.泼尼松
30mg/d,口服2个月,之后逐渐减量口服,至2017年12月底完全减量至停用;
2.碳酸钙D3片
2粒/次,1次/d,口服;
3.奥美拉唑肠溶胶囊
1粒/d,口服。
【随访】
患者口服糖皮质激素30mg/d,1个月后复查胸部CT提示左下肺病灶明显吸收,残留少许条索影;激素减量口服治疗半年,2017年11月2日复查胸部CT提示左肺下叶病灶完全吸收(图3)。遂停药观察。
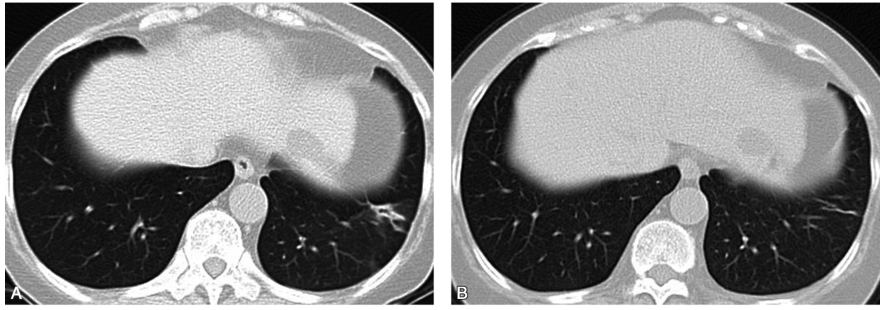
图3 复查胸部CT
A.口服糖皮质激素30mg/d,1个月后复查胸部CT(2017-6-23)提示左下肺病灶明显吸收,残留少许条索影;B.激素减量口服治疗半年,复查胸部CT(2017-11-2)提示左肺下叶病灶完全吸收
2018年1月初患者无明显诱因下开始出现干咳、流清涕,伴低热,最高达37.9℃。2018年1月18日患者就诊于社区医院,给予氨麻美敏片、蛇胆川贝液口服后咳嗽、发热症状不缓解。2018年2月7日患者就诊于我院呼吸科,复查胸部CT(图4A、B):右肺上叶模糊影,部分致密,建议治疗后复查;左肺下叶纤维条索。给予对乙酰氨基酚退热,头孢克洛抗感染后,患者咳嗽、发热症状仍不缓解。遂再次收入院进一步治疗。
问题2:患者此次为社区获得性肺炎还是隐源性机化性肺炎复发?
患者外院及我院门诊均按照社区获得性肺炎治疗,无任何改善。由于应用糖皮质激素治疗隐源性机化性肺炎的一个特点是停药或减量过程中容易复发,常发生在激素停用或减量后3个月内,此例患者停药1个月后再次出现胸闷、气促症状。复发病例再次给予糖皮质激素治疗仍然有效,延迟治疗和治疗维持时间过短是隐源性机化性肺炎复发的常见原因。为鉴别隐源性机化性肺炎复发和社区获得性肺炎,我们进一步完善以下检查:
辅助检查(2018-02-11):
CRP:67.2mg/L;血沉:50mm/h。
降钙素原:0.03ng/ml。
血常规、肝、肾功能、电解质、血糖、糖化血红蛋白:均正常。
DIC全套、心肌标志物,肌钙蛋白T:均正常。
肿瘤标志物:均阴性。
呼吸道病原体IgM抗体九联检测:阴性。
隐球菌乳胶定性试验:阴性;血T-SPOT:阴性。
肺泡灌洗液病原学系列检查:阴性。
综合以上检查结果考虑隐源性机化性肺炎复发。再次给予泼尼松30mg/d口服,1个月后门诊复查,患者症状消失,胸部CT显示病灶明显吸收消散(图4C);随后根据患者症状和胸部CT表现逐渐减量,最后小剂量5mg长期维持,每2~3个月门诊随访,2018年7月16日复查胸部CT示:右肺上叶病灶完全吸收(图4D)。
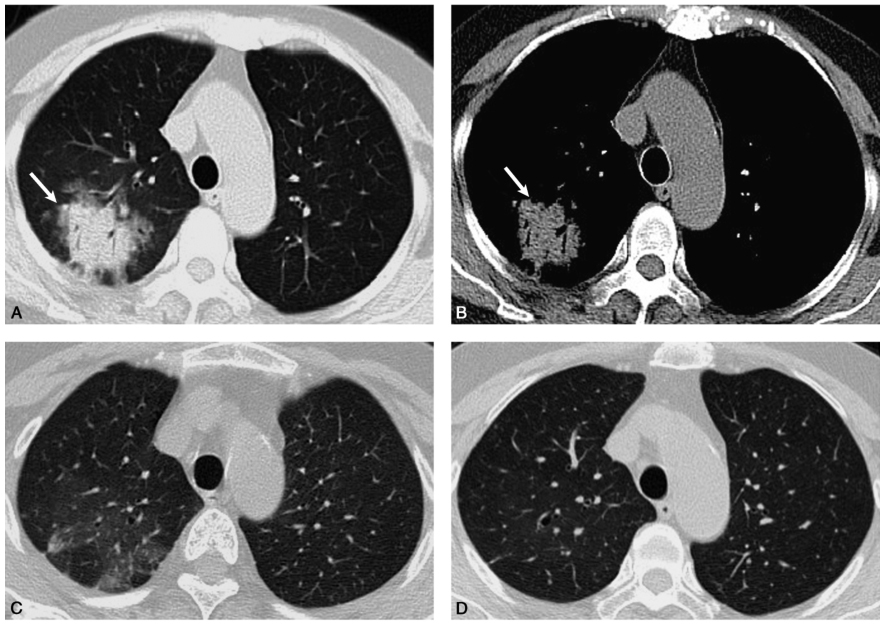
图4 患者激素停药后2个月新发咳嗽、气短伴发热,胸部CT检查可见右肺上叶实变伴支气管充气征,周围有磨玻璃影(A、B白箭);再次使用激素30mg治疗1个月余,复查胸部CT提示右上肺病灶明显吸收,残留少许磨玻璃影(C);激素减量口服5个月,复查胸部CT示右肺上叶病灶完全吸收(D)
【病例点评】
1.隐源性机化性肺炎影像学表现主要有以下3种:①最典型的影像学表现:斑片状肺泡实变影,通常为两侧、靠近胸膜周边分布,多有迁徙性或游走性。②较为典型的表现:单发的病灶,呈结节样或团块状,常出现在上叶,HRCT上可见团块中出现空泡征。③肺间质浸润影:起初多为胸膜下的网状影,后期出现蜂窝肺。此型容易与NSIP和UIP混淆,主要依靠病理活检帮助鉴别。了解COP的影像学特点,可以对有肺部阴影,而临床抗感染治疗无效的患者起到很好的提示作用。
2.COP的诊断前提是要除外可以导致OP的继发病因。常见继发性OP的原因:
(1)感染性疾病:包括细菌、病毒、真菌、原虫等。
(2)与药物或其他治疗相关的OP:包括各种药物反应、博来霉素、氨甲蝶呤、可卡因、干扰素等;放射性损伤,如乳腺癌术后放疗少数患者可发生OP。
(3)各种原因所致的吸入性损伤:如胃内容物吸入、毒性气体吸入等。
(4)其他不明原因所致OP:①胶原血管系统疾病:如多发性肌炎和皮肌炎、类风湿关节炎、系统性红斑狼疮、系统性硬化症等;②骨髓移植和其他移植后排异反应:如肺移植、肝移植后;③肿瘤或骨髓增殖性疾病:如白血病、肺癌等;④自身免疫性疾病:慢性甲状腺炎、溃疡性结肠炎、各种免疫缺陷综合征、冷球蛋白血症等;⑤其他情况:急性呼吸窘迫综合征(ARDS)、过敏性肺炎、慢性嗜酸性细胞性肺炎、肉芽肿性多血管炎、结节病、慢性心脏/肾脏功能衰竭等。
通常情况下,提示COP诊断的第一线索来源于COP特征性的影像学表现,经过抗感染等治疗效果不佳,结合特征性的病理机化性改变,同时排除其他可导致继发OP的疾病后,方可诊断为COP。
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
[1]ANTONIOU K M,MARGARITOPOULOS G A,TOMASSETTI S,et al.Interstitial lung disease[J].Eur Respir Rev,2014,23(131):40-54.
[2]李惠萍.隐源性机化性肺炎研究进展[C].贵阳:中华医学会第四届全国间质性肺疾病学术会议,2015.
[3]WELLS A U,DENTON C P.Interstitial lung disease in connective tissue disease—mechanisms and management[J].Nat Rev Rheumatol,2014,10(12):728-739.
人卫知识数字服务体系





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.