76岁老爷爷,以“腹胀、腹痛16天,发热1天”为主诉入院,初步诊断考虑为急性胆囊炎,但初始抗感染治疗效果不佳。对于本病例,如果初步诊断正确,应如何调整治疗方案?除急性胆囊炎外,是否有其他疾病可导致本例患者出现腹胀、腹痛伴发热?
一、病情摘要
1.基本情况
男性患者,76岁,以“腹胀、腹痛16天,发热1天”为主诉,于2015年1月入院。患者于入院前16天,进食油腻食物后出现腹胀、腹痛(腹痛位于右上腹部,为阵发性刺痛,每次持续数秒),排便、排气较平时减少(排便1次/4~5天,量少),无发热,自服某中成药后症状仍反复;入院前1天,出现畏寒、发热(体温38.0℃),腹胀、腹痛较前加剧,经头孢哌酮/舒巴坦抗感染等治疗后体温降至正常,但仍感腹痛、腹胀,遂住院诊治。
2.既往
患者有高血压病史8年,平时不规律口服马来酸氨氯地平(5mg,每天1次)降压,2年前自行停药,未规律监测血压。
3.入院查体
体温36.7℃,脉搏86次/分,呼吸20次/分,血压140/84mmHg。神志清楚,全身皮肤、黏膜无黄染。双肺呼吸音清,未闻干、湿啰音。心律齐,未闻杂音。腹软,右上腹轻压痛,无反跳痛,肝、脾肋下未触及,墨菲征阳性,无移动性浊音,肝区有叩痛,双肾区无叩痛。肠鸣音1次/分。双下肢无水肿。
4.入院前检查
血常规:WBC 13.7×109/L,N% 83.4%,Hb 148g/L,PLT 156×109/L。血生化:TBIL 47.6μmol/L,DBIL 28.7μmol/L,IBIL 18.9μmol/L,ALT 33U/L,γ-谷氨酰转肽酶(γ-glutamyl transpeptidase,GGT)62U/L,碱性磷酸酶(ALP)103U/L。血淀粉酶(amylase,AMY)<30U/L。腹部B超显示胆囊肿大(93mm×39mm)和双肾多发囊肿。腹部立位X线片见腹部肠管少许积气、积液(图1)。
图1 腹部立位X线平片
5.初步诊断
①腹痛、发热,原因待查(急性胆囊炎可能);②高血压。
二、诊治过程
【病例特点】
1.一般情况
患者为老年男性,亚急性起病,既往有高血压病史。
2.主要症状和体征
反复腹胀、右上腹腹痛16天,加剧伴畏寒、发热1天;右上腹轻压痛,墨菲征阳性,肝区叩痛阳性。
3.实验室检查
血常规检查提示白细胞计数升高,肝功能检查提示胆红素及碱性磷酸酶、谷氨酰转肽酶均升高。
4.影像学检查
腹部B超提示胆囊肿大,腹部X线平片提示肠管胀气。
5.治疗反应
经头孢哌酮/舒巴坦(3g,每8小时1次)抗感染,33%硫酸镁溶液解痉利胆以及补液支持等治疗,患者体温降至正常,但腹胀无缓解,反复出现右上腹剧烈刺痛,并出现腹肌紧张,全腹广泛压痛、反跳痛,以右上腹为著。
【鉴别诊断思路】
腹痛、腹胀是临床常见的消化系统症状。本例患者反复出现右上腹痛、腹胀伴发热,结合查体、实验室检查、影像学检查结果,初步诊断考虑为急性胆囊炎,但初始抗感染治疗效果不佳,故在进一步明确诊断及治疗方案的过程中需要注意以下情况。
对于本病例,如果初步诊断正确,应如何调整治疗方案?
在初始治疗效果不佳的情况下,需要考虑治疗方案的选择是否合理。导致胆道感染的常见病原体为细菌,包括革兰阴性肠杆菌(大肠埃希菌、克雷伯菌属、肠杆菌属、沙雷菌属等)、厌氧菌(脆弱类杆菌、梭杆菌等)及肠球菌(粪肠球菌、屎肠球菌等)。本病例初始经验性抗感染治疗选择头孢哌酮/舒巴坦,可以覆盖常见的肠杆菌及厌氧菌。但近年来,胆道感染中产超广谱β-内酰胺酶(extended-spectrum β-lactamases,ESBL)大肠埃希菌感染率逐渐升高,对头孢哌酮/舒巴坦敏感率波动于60%~70%,在初始治疗效果不佳的情况下需改用碳青霉烯类药物(如亚胺培南、美罗培南)抗感染。同时,革兰阳性肠球菌(如屎肠球菌、粪肠球菌等)感染也不能排除,可联合利奈唑胺抗感染治疗。
除急性胆囊炎外,是否有其他疾病可导致本例患者出现腹胀、腹痛伴发热?
(1)急性梗阻性化脓性胆管炎:经治疗,患者右上腹痛无明显缓解,但体温下降,且无明显黄疸,生化检查提示胆红素仅轻度升高,与该病特征不符,可行胆道磁共振评估胆管扩张的情况,以进一步排除。
(2)急性重症胰腺炎:经治疗,患者体温下降,但腹痛、腹胀加剧,并出现多脏器功能障碍,需考虑该病可能,可进一步完善胰腺CT检查,明确胰腺有无肿胀、坏死,胰周有无渗出等表现。
(3)急性坏疽性胆囊炎:患者为老年男性,既往有高血压病史,此次发病,经抗感染治疗,腹痛无缓解,考虑可能为局部炎症刺激导致胆囊血液循环障碍,不排除该病可能,但患者体温下降与局部症状及整体病情加重不平行,与该病不符,可进一步完善胆囊CT检查,明确局部胆囊病变情况,以明确诊断。
【诊治措施】
1.入院后相关检查
(1)一般检查:
血常规:WBC 19.3×109/L,N% 91.7%,Hb 141g/L,PLT 159×109/L;血气分析(FiO2 29%):pH 7.454,PaCO2 30.6mmHg,PaO2 58.9mmHg,SaO2 91.3%;血液学:D-二聚体2.97mg/L;肝功能:ALB 25g/L,DBIL 3.8μmol/L,ALT 31U/L,GGT 116U/L。
(2)感染相关指标:
降钙素原5.32ng/ml,CRP185mg/L。
(3)胸部CT:
双肺下叶见少量斑片状、条索状高密度影,边缘较模糊(图2)。
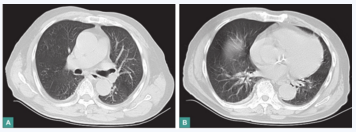
图2 胸部CT表现
(4)磁共振胰胆管造影(magnetic resonance cholangiopancreatography,MRCP):
①肝实质多发异常信号,为感染性病变并多发小脓肿形成;②胆囊多发小结石、急性胆囊炎;③肝内外胆管、胰管轻度炎性扩张(图3)。

图3 磁共振胰胆管造影表现
肝实质内见多发大小不等、边界较清的类圆形病灶,最大直径约0.8cm;胆囊增大,壁增厚、毛糙并明显强化,胆囊内信号不均,胆囊窝区可见斑片状稍高信号,部分肝内胆管、胆总管、胰管稍扩张,胆总管下段相对稍狭窄
2.入院后相关诊疗
经禁食、胃肠减压,美罗培南(1.0g,每8小时1次)联合利奈唑胺(600mg,每12小时1次)抗感染,生长抑素(250μg/h)持续泵入抑制胰液、肠液分泌,那曲肝素(3075U,每12小时1次)抗凝以及补液支持治疗,患者体温降至正常,但腹胀、腹痛症状仍持续无缓解。
复查:
血常规:WBC 28.8×109/L,N% 85%,Hb 122g/L,PLT 114×109/L。肝功能:ALB 23g/L,DBIL 11μmol/L,ALT 33U/L,GGT 88U/L。血液学:D-二聚体10.61mg/L。C反应蛋白189mg/L。腹部B超:胆囊肿大,胆囊内异常回声,腹腔肠管扩张,少量腹水。
行诊断性腹腔穿刺术,抽出少许不凝血液。腹水常规:红细胞满视野,白细胞满视野。腹水生化:总蛋白38g/L,白蛋白15g/L,糖8.49mmol/L,氯化物107mmol/L,乳酸脱氢酶1120U/L,腺苷脱氨酶31U/L,淀粉酶44U/L。
腹腔穿刺抽出不凝血液(即血腹),提示存在腹腔内出血,不排除血管炎或缺血性肠病导致肠出血可能。进一步查自身免疫抗体:抗核抗体1∶100(阳性),抗中性粒细胞胞质抗体(PR3-ANCA、MPO-ANCA)及其他抗体均阴性。
腹部CT平扫+增强+肠系膜动脉CTA:
动脉期胆囊内侧壁局灶性小片状强化;肠系膜上、下静脉、门脉主干及左右分支未见明显扩张及充盈缺损(图4)。
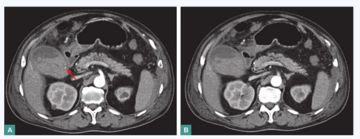
图4 腹部肠系膜动脉CTA
胆囊明显增大,横径约5.8cm,胆囊壁增厚;增强扫描见动脉期胆囊内侧壁近胆囊颈处异常扩张血管影,大小约5mm×3mm(箭头所示);胆囊内见高低分层密度影,下层高密度,上方为液性密度影;肠系膜上下静脉、门脉主干及左右分支未见明显扩张及充盈缺损
根据腹部CT与肠系膜动脉CTA提示增强扫描动脉期胆囊内侧壁可见局灶性片状强化,故考虑为胆囊动脉瘤破裂并胆囊、腹腔、盆腔积血可能,行B超引导下腹腔穿刺置管,引流出30ml不凝固血液,同时行胆囊穿刺置管引流出30ml不凝血液。保持腹腔及胆囊持续引流,继续予美罗培南(1.0g,每8小时1次)抗感染,加强止血、支持等治疗。患者腹胀、腹痛较前明显缓解,腹腔引流液逐渐减少,胆囊引流液转向暗褐色。
入院第17天,行胆囊动脉造影,术中见胆囊动脉无明显增粗,分支可见多发微动脉瘤,最大者被栓闭,周围可见侧支血管继续供应胆囊(图5)。
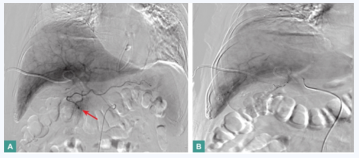
图5 胆囊动脉造影
胆囊动脉分支可见多发微动脉瘤,最大呈4.0mm×2.5mm(箭头所示),弹簧圈栓塞术后最大的动脉瘤被栓闭
3.最后诊断
①胆囊动脉多发动脉瘤破裂出血;②胆道感染;③脓毒症;④高血压3级(极高危)。
【临床转归】
术后,患者无发热,无明显腹胀、腹痛,持续胆囊引流未见血性液体流出,拔除腹腔引流管、夹闭胆囊引流管后出院。出院1个月后,拔除胆囊引流管。之后,患者未再出现腹胀、腹痛、发热。
【临床难点】
右上腹腹痛的常见病因有哪些?
本例患者为亚急性起病,发病初期先出现右上腹痛、腹胀,后出现发热,考虑病因有如下可能:
(1)急性胆囊炎、胆石症:通常表现为右上腹痛、腹胀,伴食欲缺乏,进食油腻食物加剧,可伴有发热,查体可发现右上腹压痛、肝区叩痛、胆囊压痛。本例患者为老年男性,进食油腻食物后出现腹痛、腹胀,右上腹压痛,B超提示胆囊增大,首先考虑该病可能。虽然腹部B超未见胆囊结石,但考虑部分体积较小胆囊结石可在B超检查时出现假阴性表现,故可行胆道磁共振检查进一步明确。
(2)泌尿系结石:右侧肾结石、输尿管结石可以引起急性右侧腹痛、腰痛,可有反射性恶心、呕吐,常伴有肉眼血尿。肾绞痛可引起反射性肠麻痹,表现为不全性肠梗阻。本例患者虽有腹痛,但无血尿、腰痛及肾区叩痛,尿常规未见红细胞、隐血,B超未见泌尿系结石表现,故可排除该病。
(3)急性阑尾炎:不典型阑尾炎,如盲肠后位阑尾炎,可引起发热、腹痛及麻痹性肠梗阻表现。本例患者虽有腹痛,但查体腹部无明显压痛、反跳痛,腹部体征与症状严重程度不一致,且B超未见急性阑尾炎表现,故可排除该病。
(4)肠源性腹痛:本例患者有不全性肠梗阻表现(腹痛、腹胀、排便减少),不排除急性肠扭转、肠套叠等肠道疾病所致可能。但立位腹部X线平片未见上述疾病的特殊表现,故可能性不大。
(5)血管源性腹痛:脏器的血管病变,如胆囊动脉、肾动脉、肠系膜动脉病变导致脏器缺血可引发腹痛。本例患者年龄大,有高血压的基础,需警惕血管源性疾病可能,必要时可完善血管CT或血管造影检查,以明确诊断。
(6)腹腔外脏器病变所致腹痛:如右侧肺炎、胸膜炎、膈下脓肿、右心梗死等腹腔外脏器病变亦可引起腹痛。本例患者先出现腹痛,后发热,胸部CT检查未发现肺部炎症,肌钙蛋白等心肌损伤指标亦为阴性,故此类疾病可能性不大。
腹腔出血的病因有哪些?
本病例腹腔穿刺抽出血性液体,镜检红细胞满视野,考虑出现腹腔出血,病因有如下可能:
(1)急性坏疽性胆囊炎所致胆囊出血:本例患者有急性胆囊炎及腹腔出血表现,需要考虑坏疽性胆囊炎所致可能。但是,在强力广谱抗感染治疗的基础上,患者体温下降、感染控制,而胆道局部症状加重,故考虑坏疽性胆囊炎可能性小。
(2)急性重症胰腺炎所致腹腔出血:在积极抗感染等治疗过程中,患者出现顽固性腹胀、腹痛伴腹腔出血,需考虑急性重症胰腺炎可能,但胰腺磁共振检查未见胰腺水肿、渗出及坏死等改变,故可排除该病。
(3)缺血性肠病所致肠出血:本例患者有高血压基础,治疗中出现腹胀、腹痛伴腹腔出血,不排除肠系膜动脉硬化缺血导致肠道局部出血可能,但其无排黑便、血便等其他消化道出血表现,可行肠系膜动脉CTA检查以进一步排除。
(4)腹腔血管炎继发腹腔出血:患者为老年男性,出现不明原因腹腔出血,需考虑结缔组织病(如ANCA相关血管炎)所致腹腔血管出血以及继发性腹膜炎改变,可完善相关自身抗体、ANCA等指标以进一步排除。
(5)胆囊动脉瘤破裂所致出血:胆囊动脉瘤破裂可造成腹痛、腹腔出血及继发腹膜化学性炎症,可行胆囊动脉造影明确诊断。
(6)抗凝治疗导致继发性腹腔出血:患者在低分子肝素抗凝治疗期间出现腹腔出血,需要考虑抗凝治疗导致的继发性腹腔出血,但多次复查凝血功能,PT及APTT无明显延长,D-二聚体水平明显升高,可考虑停止抗凝治疗,在排除原发性腹腔脏器病变所致出血后,进一步明确诊断。
三、点睛析评
本病例是胆囊动脉硬化引起胆囊多发微动脉瘤形成,破裂出血后引发化学性腹膜炎,导致顽固性腹胀、腹痛。继发于化学性腹膜炎的感染性腹膜炎是引发患者发热、多器官功能障碍的原因。胆道出血典型临床表现为右上腹疼痛、黄疸和消化道出血。临床上,对于不明原因腹痛以及出血患者,需要警惕血管性疾病。胆道出血,尤其是胆囊动脉瘤破裂出血是一个少见且复杂的疾病,需要医护人员警惕及重视。
(陈凝 林棱)
(环球医学编辑:常路)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《内科疑难病例解析》
作者:朱鹏立 陈愉生
页码:89-94
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
