30岁女性,自幼发现先天性胆管囊肿,反复胆道感染,药物、手术治疗多次。此次因间断发热伴腹痛再次入院,治疗的关键是什么?
病例介绍
患者自幼发现先天性胆管囊肿,反复胆道感染,药物、手术等多重治疗后。
1.第一次入院:2018年1月
(1)患者,女,30岁。
(2)主诉:发现胆管囊肿、间断发热伴腹痛20余年。
(3)现病史:1992年因腹部包块就诊,发现先天性胆管囊肿。
1998年出现腹痛伴高热,外院行“胆管囊肿部分切除、间置空肠胆总管成形术”。
2001年发现胆管结石,外院行“内镜下胆管取石、胆肠吻合口扩张术”。
2012年起规律就诊于我院,曾建议再次手术,患者未接受。
2015年之前,发热、腹痛发作较少,平均每2~3年发作1次,予禁食水、补液、头孢曲松抗感染治疗后可好转。
2016年起症状发作频率增加,约4~5次/年。
2018年1月共发作3次,Tmax 39.5℃,伴梗阻性黄疸,γ-谷氨酰转移酶(GGT)、碱性磷酸酶(ALP)升高,予禁食水、补液、厄他培南抗感染治疗后缓解。
(4)查体:T 38℃,P 110次/min,R 20次/min,BP 138/56mmHg。神清,全身皮肤、黏膜及巩膜无黄染。腹平软,肝区压痛,无反跳痛、肌紧张,未及腹部包块,墨菲征(Murphy征)(-)。
(5)实验室检查:见图1。
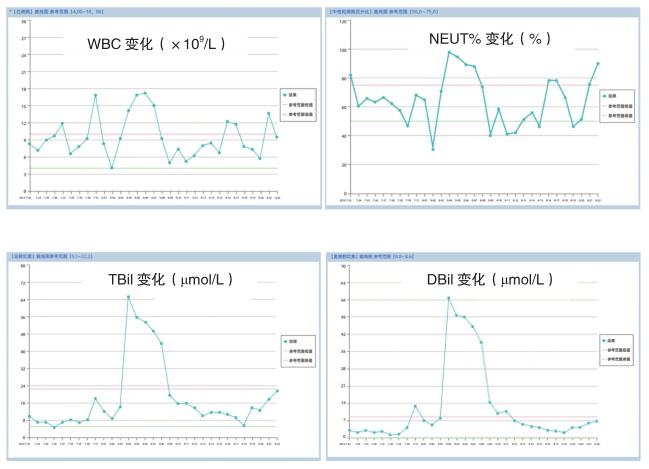
图1 实验室检查
(6)磁共振胆胰管成像(MRCP)(2012年7月):左右肝管起始处扩张;右肝管可见结石;左肝内胆管略扩张(图2)。
.jpg)
图2 MRCP(2012年7月)
(7)MRCP(2018年1月):左右肝管起始部扩张积气;右肝管结石增大,直径约1.2cm;左肝内胆管略扩张;胆肠吻合口处结石(图3)。
.jpg)
图3 MRCP(2018年1月)
(8)增强CT(2018年1月):术后改变,术区胆管结构紊乱;肝内胆管扩张积气;左右肝管区小片状较高密度影(图4)。
.jpg)
图4 增强CT(2018年1月)
(9)诊断:胆道感染、胆管结石、先天性胆管囊肿、间置空肠胆总管成形术后、胆管取石+吻合口扩张术后。
(10)治疗过程:2018年1月两次经皮经肝胆管引流术(PTCD)。第一次置管困难、未成功,出现胆血瘘合并感染性休克,入重症监护病房,经亚胺培南+万古霉素抗感染治疗后好转。第二次成功置管。患者带PTCD引流管出院,之后胆道感染未复发。
2.第二次入院:2018年5月
(1)主诉:
发现胆管囊肿、间断发热腹痛20余年,PTCD术后3个月余。
(2)现病史:
患者PTCD引流管带管3个月余,胆道感染未再发,拟入院行确定性手术。
(3)查体:
T 36.5℃,P 86次/min,R 18次/min,BP 118/69mmHg。神清,全身皮肤、黏膜及巩膜无黄染。腹平软,肝区压痛,无反跳痛、肌紧张,Murphy征(-)。PTCD引流管通畅在位。
(4)诊断:
胆道感染、胆管结石、PTCD术后、先天性胆管囊肿、间置空肠胆总管成形术后、胆管取石+吻合口扩张术后。
(5)治疗过程
术前PTCD造影:引流管在位,可见扩张的残余囊肿,间置空肠代胆总管区域显影不良。
术中探查:肝门区粘连严重,残余胆管囊肿-间置空肠端侧吻合口至间置空肠-十二指肠端侧吻合口约5cm,间置空肠盲端长约5cm,原胆肠吻合口直径约1.5cm。肝门部原吻合口附近肝总管及左右肝管均有残余的胆管囊肿。
手术过程:拆除原胆肠吻合和空肠十二指肠吻合、切除间置空肠,切除残余胆管囊肿。修补十二指肠原肠肠吻合口处肠壁。探查左右肝管、取净结石。行肝门胆管-空肠Roux-en-Y吻合,吻合口直径约2.5cm。
(6)术后情况:
术后第2天出现发热38.4℃,伴寒战,白细胞计数(WBC)12×109/L,胆红素正常,予以亚胺培南抗感染治疗。术后第3天体温恢复正常、第4天血常规恢复正常。术后第9天拔除腹腔引流管、第10天出院。
3.术后随访
患者规律复查血常规、肝肾功能,结果无殊;定期检查超声及CT,吻合口通畅、未见结石及梗阻。自2018年5月术后出院至今,未发生胆道感染。
指南节选及推荐
节选自胆管扩张症诊断与治疗指南(2017版)、东京指南2018版(TG18)。
1.胆管扩张症,又称胆管囊肿的治疗方式——参考胆管扩张症诊断与治疗指南(2017版)。
推荐意见9:胆管扩张症一旦确诊,应尽早行手术治疗,降低胆道癌变率;暂不能行手术治疗者,建议每6个月定期随访观察。
推荐意见10:对并发严重感染、肝功能较差且全身情况不能耐受手术的患者,可通过介入或手术行暂时性胆汁外引流术。待患者全身情况改善后,再行手术治疗。既往行病变胆管内引流术患者,应尽早再次行手术,彻底切除病变胆管,以防止其癌变。
推荐意见11:对肝外胆管扩张症患者,应切除胆囊和病变胆管,并行近端胆管空肠吻合术;对病变胆管,应在不损伤近端正常胆管和远端胰管汇合部的前提下做到最大化切除;对切除困难的患者,可行保留病变胆管后壁的内膜剥除术,以降低手术风险。
推荐意见12:对胆管扩张症患者切除病变胆管后,胆管空肠Roux-en-Y吻合术是重建胆肠通路的标准手术方式。病变胆管十二指肠吻合术和病变胆管空肠吻合术等病变胆管内引流术应予废弃。
胆汁引流术:合并急性化脓性炎症、严重阻塞性黄疸及病变胆管穿孔等紧急情况,且无法耐受复杂手术的患者,建议行超声引导下经皮经肝病变胆管置管引流术或行胆管外引流术,以缓解急性梗阻及感染造成的感染性休克等危重情况。待患者全身情况改善后,行病变胆管切除和胆道重建术。
胆囊切除术:肝外胆管扩张患者多合并胆囊肿大,且胆管扩张症患者胆囊癌变率较高,因此,建议术中切除胆囊。对伴有PBM,尤其是P-C型PBM,不伴有明显肝外胆管扩张患者,因其胆囊癌变率较高,建议行预防性胆囊切除术。
病变肝外胆管切除术:对病变胆管壁薄、炎症不明显,门静脉周围炎症轻,组织粘连不重的患者,可行病变胆管切除+胆管空肠吻合术。为保证最大化切除病变胆管并避免损伤管径细小的近端正常肝管,病变胆管切缘应选择在正常肝管与扩张胆管连接部或汇合部远端2~5mm处。
胆管空肠吻合术:切除病变胆管后重建胆肠通路的标准手术方式是胆管空肠Roux-en-Y吻合术。应避免行病变胆管内引流术。既往曾行病变胆管内引流术患者,应积极再次行手术,切除病变胆管,并行胆管空肠Roux-en-Y吻合术。
2.急性胆管炎的诊断和治疗流程——参考东京指南2018版(TG18)。
急性胆管炎的诊断标准:
A 炎症反应:A-1发热或寒战,A-2实验室检查存在炎症反应。
B 胆汁淤积:B-1黄疸,B-2实验室检查存在肝功能异常指标。
C 影像学:C-1胆道扩张,C-2存在狭窄、胆道结石或胆道支架等可能引起胆道炎的病因。
当存在A项及B或C中任意一项证据时,考虑为疑似病例。当A、B、C各项均存在任意一项时,可确诊为急性胆管炎。
在确诊急性胆管炎之后,应首先观察患者的生命体征和一般情况。若存在高热,还应做血培养检查以确定病原体。其次,要根据病情给予补液治疗以及经验性的抗菌药物。在急性胆道感染患者中抗感染治疗的首要目标是扼制全身炎症反应综合征和局部炎症发展,对于急性胆管炎还要为后期引流做准备。抗菌药物的选择,应先根据流行病学经验用药,在明确病原体后再将抗生素改为敏感药物。
对于Ⅰ级急性胆管炎,大多数情况下单纯抗感染治疗已足够,不需要胆汁引流。但对于抗感染治疗无效的患者,应采取胆汁引流。对于Ⅱ级急性胆管炎,早期(24小时内)胆汁引流可以显著降低疾病死亡率。对于Ⅲ级急性胆管炎,应该在呼吸循环稳定的情况下尽早行胆汁引流。胆汁引流的方法包括了手术、经皮经肝胆管穿刺引流和内镜下经乳头胆管引流。
病例总结
1.本例患者病史漫长,历经了感染稳定期和频发期,接受了药物、介入、手术等多种治疗方式。
2.既有胆管囊肿,又有胆道感染,两种疾病的治疗方式选择决定了最终的转归。
3.介入引流控制炎症、改善症状,并为后续的确定性手术创造了条件。
析评
胆管囊肿是少见的原发性胆管畸形病变,可以在婴幼儿时期发病,也可以在成年期发病,主要表现为肝内外胆管的单发或多发性扩张,病因复杂,女性多见,确诊后应尽早行手术治疗。胆道感染是临床常见外科急诊,多由细菌侵入胆道引起,轻症可以药物治疗,重症或是合并特殊原因的感染,常需要手术治疗。
该患者为胆管囊肿合并胆道感染的特殊病例。在年幼时,患者曾于外院行手术治疗,受到时代和认知的局限,当时所采用的手术方式目前已被淘汰。陈旧的手术方式是日后反复胆道感染的一个诱因,既往的手术史也给后续的确定性治疗提高了难度。
在患者的整个诊治过程中,有两个要点值得探讨。
一是治疗方式的选择。患者反复胆道感染、先天畸形病变、既往胆道手术,造成了局部的解剖关系混乱和严重炎症反应。首先采取介入引流的治疗方式,既达到了解除梗阻的目的,又改善了局部炎症情况,还避免了因为既往手术而造成的内镜操作困难。在引流改善症状,同时患者全身情况调整良好之后再行确定性手术,是这例复杂手术患者取得成功的关键。
二是手术时机的选择。患者的整个病程涵盖了感染稳定期和感染频发期,如果能够在感染稳定期的时候就直接行确定性手术治疗,就有可能避免患者进入后面的感染频发期。而且患者年幼时手术后囊肿有残留,也提示应该及早再次手术。但是在本案例的实际医疗实践中,患者及家属的意愿却和医生的建议不一致,家属不愿意在看似很健康的感染稳定期直接接受一个可预见的复杂且有风险的手术,这给本案例的整个治疗过程带来了小小的波折。
(肖剑春 吴昕 李秉璐)
点评
该病例的成功处理体现了北京协和医院胆道外科在诊治胆道囊性扩张患者治疗流程上的规范和严谨。胆管囊性扩张手术的规范性和彻底性是决定患者手术后远期疗效的关键因素。该患者第一次的处理限于当时条件和认识的局限,做了空肠间置手术,治疗效果不佳,术后反复胆道感染等。因此,对于这样一个复杂的病例,治疗的关键是控制感染,明确第一次手术的解剖关系,感染控制后进行一个确定性的手术,完整切除残留囊肿,解决梗阻,重建胆肠的连续性。该患者的治疗过程基本上还是遵循了急性胆道感染的指南和规范。有几个小的细节尚需在诊疗过程中加以体现:①患者急性胆道感染伴出血和感染性休克,予以PTCD,亚胺培南+万古霉素,抗生素是重症感染时经验性地应用,还是PTCD时胆汁采样,根据培养和药敏的结果选择,后期是否有调整?②PTCD从1月份留置到5月份才进行手术,时间过长,如果在其过程中PTCD由于各种原因引流不畅再次反复感染,患者或有再次感染性休克或者胆道出血的可能,应与家属进行积极沟通尽早手术。
(龚伟 汤朝晖 王健东)
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
[1]中华医学会外科学分会胆道外科学组.胆管扩张症诊断与治疗指南(2017版)[J].中华消化外科杂志,2017,16(8):767-774.
[2]TODANI T, WATANABE Y, TOKI A, et al. Classification of congenital biliary cystic disease: special reference to type Ic and IVA cysts with primary ductal stricture[J]. J Hepatobiliary Pancreat Surg, 2003, 10(5): 340-344.
[3]MIURA F, OKAMOTO K, TAKADA T, et al. Tokyo Guidelines 2018:initial management of acute biliary infection and flowchart for acute cholangitis[J]. J Hepatobiliary Pancreat Sci, 2018, 25(1): 31-40.
[4]GOMI H, SOLONKIN JS, SCHLOSSBERG D, et al. Tokyo Guidelines 2018:antimicrobial therapy for acute cholangitis and cholecystitis[J]. J Hepatobiliary Pancreat Sci, 2018, 25(1): 3-16.
[5]中华医学会外科学分会胆道外科学组,中国研究型医院学会加速康复外科专业委员会,中华外科杂志编辑部.胆道外科抗菌药物规范化应用专家共识(2019版)[J].中华外科杂志,2019,57(7):481-487.
[6]张宇华.急性胆道感染《东京指南(2018)》拔萃[J].中国实用外科杂志,2018,38(7):767-774.
[7]沈哲民,孙培龙.胆系感染和胆石病研究进展——《东京指南(2018)》解读 [J].上海医药,2019,40(20):9-13.
人卫知识数字服务体系





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.