43岁男性,因体检发现腹水2个月入院。患者有多浆膜腔积液、嗜酸性粒细胞明显增高、T-SPOT阳性、胸部影像学检查考虑肺结核可能,给予诊断性抗结核治疗,带药出院。患者出院后规律抗结核治疗,但复查发现仍有多浆膜腔积液。此外,无明显诱因发现右侧腹部出现游走性包块,当地行穿刺活检,病理初步回报考虑间叶组织源性肿瘤,遂再次入院,但经过检查后未找到肿瘤相关证据。该患者所患何病?
一、病史简介
(一)一般资料
男性,43岁,湖南省娄底市新化县人,2017年10月16日入住我院消化内科。
(二)主诉
体检发现腹水2个月。
(三)现病史
患者诉2个月前体检发现腹水,无腹痛、腹胀,无恶心、呕吐,无发热,无咳嗽、咳痰,为求进一步诊治入我院。自发病以来,患者精神、睡眠、食欲尚可,大小便正常,体重未见明显变化。
(四)既往史
否认“肝炎”“结核”等传染病及其接触史,无外伤手术史,无输血史,无药物及食物过敏史,预防接种史不详。
(五)个人史
生于原籍,未久居外地。无血吸虫疫水接触史,吸烟10年,20支/d。
二、入院检查
(一)体格检查
1.体温36.7℃,心率86次/min,呼吸14次/min,血压110/84mmHg。
2.神志清楚,查体合作,自主体位,慢性病容,皮肤巩膜无黄染,浅表淋巴结未扪及肿大。
3.胸廓对称无畸形,双肺呼吸音清,未闻及干湿啰音,心前区无隆起,心界不大,心率86次/min,未闻及杂音。
4.腹平软,未见腹壁静脉曲张,无胃肠型及蠕动波,无压痛及反跳痛,肝脾肋下未及,移动性浊音阴性,肠鸣音5次/min,双下肢无浮肿。
(二)实验室检查
1.腹部CT
①少量腹水,大网膜增厚,密度增高,肝内多发斑片状低密度灶,肝门区、胃及胰周、腹膜后多发大小不等淋巴结,性质待定:结核可能,恶性肿瘤待排;②左肾小结石;③胃窦部胃壁稍增厚;④脾内多发钙化灶。
2.腹水彩超
腹腔积液(不宜穿刺定位)。
(三)诊断思路
从引起腹水常见病因入手,完善相关检查以鉴别诊断。
脏器原因:心、肝、肾、胆胰;
感染性:结核感染?
肿瘤性;
风湿结缔组织疾病;
营养不良性。
(四)完善相关检查
1.血常规 WBC 11×109/L,Hb 153g/L,PLT 432×109/L,嗜酸性粒细胞5.4×109/L,嗜酸性粒细胞百分比49%。
2.大便常规及尿常规无异常。
3.肝功能+肝病酶学 ALB 36.3g/l,GLO 44.3g/l,AKP 183.5IU/L,余无异常。
4.血淀粉酶、肾功能、血脂、电解质、血清同型半胱氨酸、凝血常规、血糖无明显异常。
5.输血前四项示阴性。肝炎全套示HBeAb阳性,HBcAb阳性,余均为阴性。自身免疫性肝炎全套阴性。
6.ESR 91mm/h,CRP 17.9mg/L。
7.结核抗体阴性。
8.T-SPOT 阳性(A:7,B:13)。
9.肿瘤标志物12项 铁蛋白328.73ng/ml,CA12-5 81.19KU/L,余无异常。
10.心电图未见明显异常。
11.胸片 ①支气管疾患;②双肺野结核(伴纤维化)?③双下肺野索条影:炎症?其他?④右侧胸腔少量积液(图1)。
12.胃镜 慢性(非萎缩性)浅表性胃炎(图2)。
13.肠镜 结肠多发息肉。病理:(横结肠)炎性息肉,淋巴组织增生(图3)。
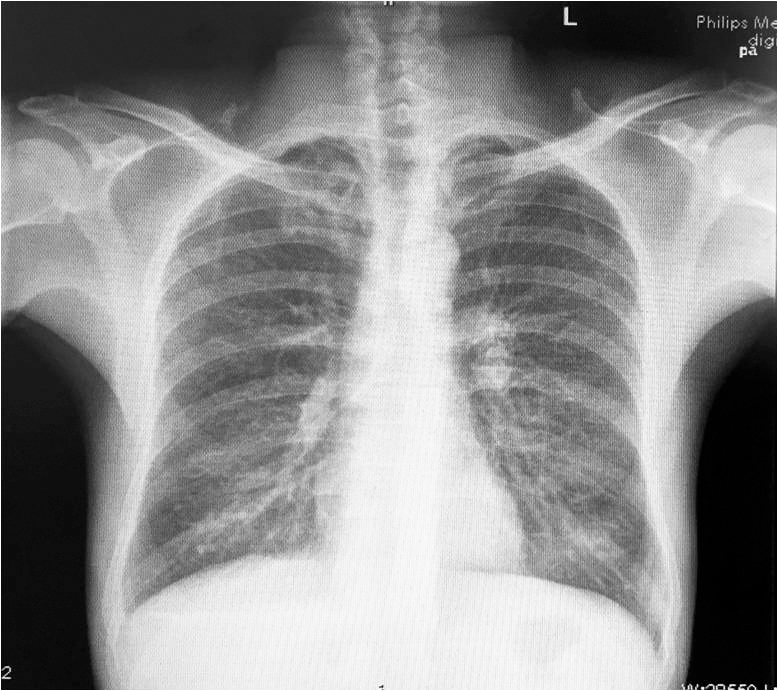
图1 胸片(2017年10月)
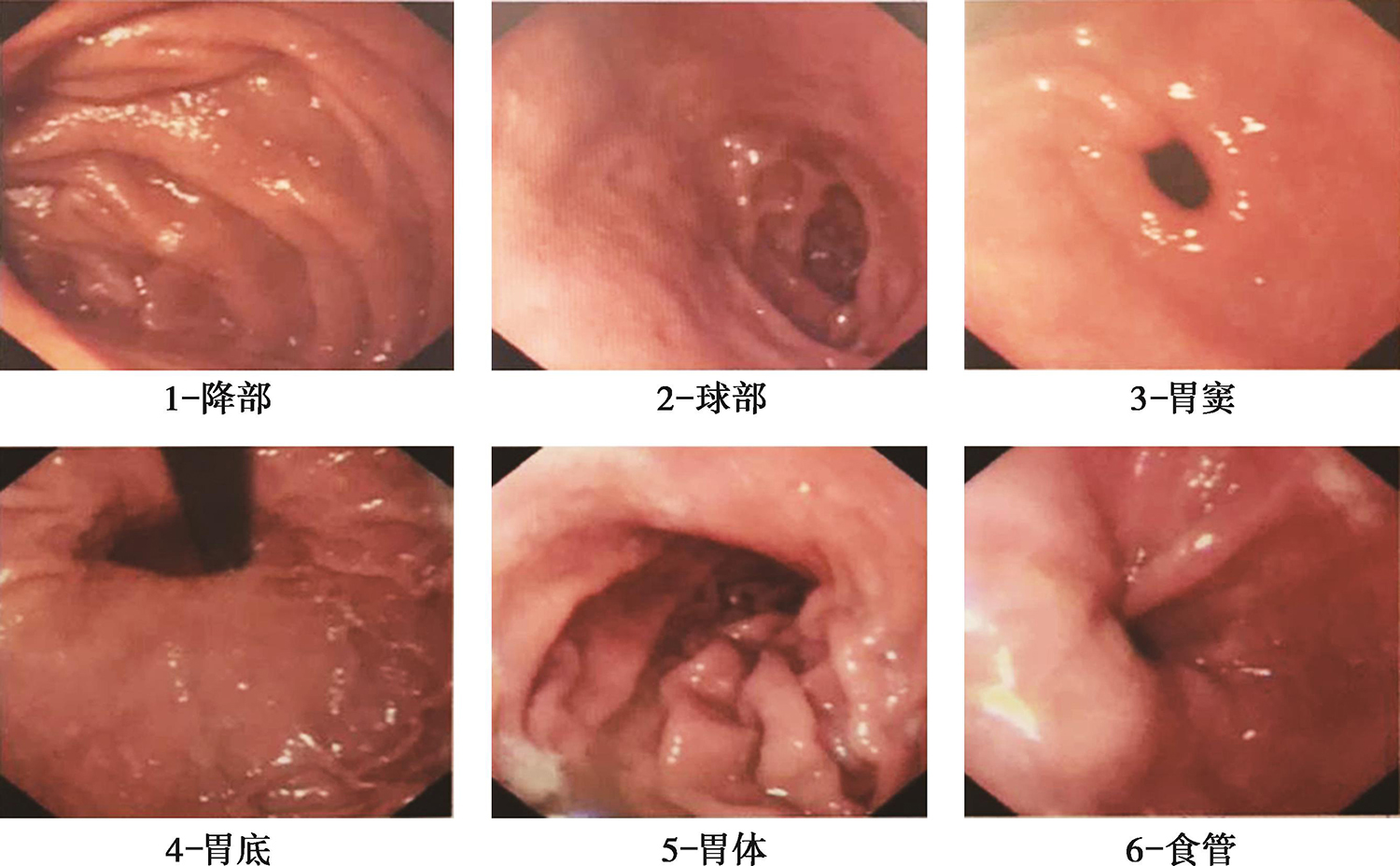
图2 胃镜
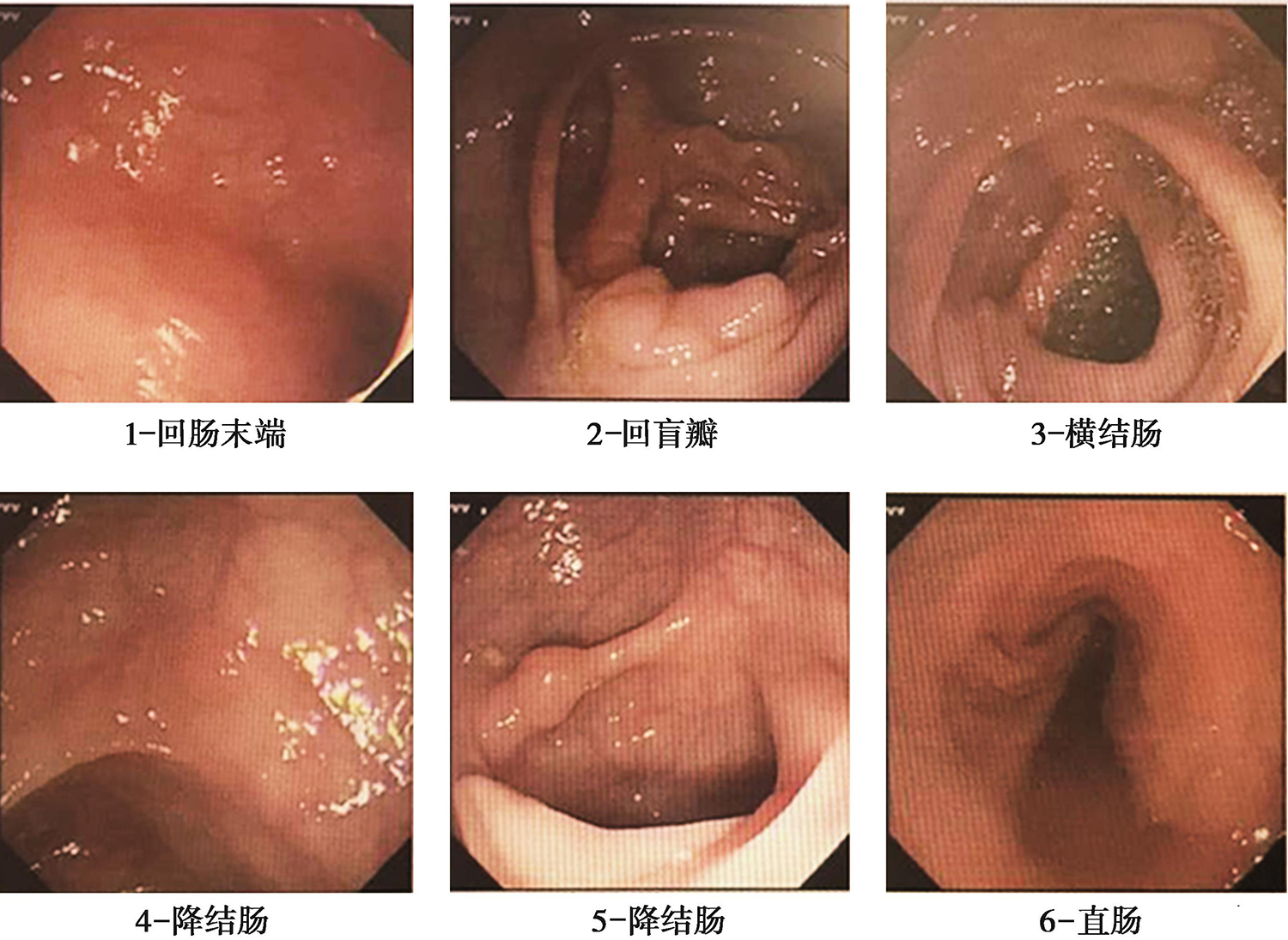
图3 肠镜
(五)第一次出院诊断及治疗
1.根据目前病史及检查结果,可基本排除脏器原因(心、肝、肾、胆胰)、风湿结缔组织疾病、营养不良等病因;肿瘤性目前暂无依据;是否为感染性?
2.患者有多浆膜腔积液、嗜酸性粒细胞明显增高、T-SPOT阳性、胸部影像学检查考虑肺结核可能,腹腔多发淋巴结肿大,可以用一种疾病解释吗?
3.出院诊断
多浆膜腔积液(结核可能性大)
肺结核(伴纤维化)
腹腔淋巴结肿大(结核可能性大)
4.治疗 异烟肼+利福平+乙胺丁醇三联诊断性抗结核治疗,并护肝治疗,带药出院。
(六)出院后病情变化及第二次入院
1.患者出院后未诉特殊不适,规律抗结核治疗,复查发现仍有多浆膜腔积液。
2.2018年3月无明显诱因发现右侧腹部出现游走性包块,当地行穿刺活检,病理初步回报考虑间叶组织源性肿瘤。
3.患者为求进一步诊治,于2018年4月再次入住我科。
4.再次入院体格检查 体温36.7℃,心率86次/min,呼吸16次/min,血压110/84mmHg,神清合作,自主体位,面色灰暗,慢性病容,皮肤巩膜无黄染,浅表淋巴结未扪及肿大,胸廓对称无畸形,双下肺叩诊浊音,双下肺呼吸音低,未闻及干湿啰音,心前区无隆起,心界向两侧扩大,心率86次/min,心音低,心音遥远,未闻及其他杂音。毛细血管搏动征阳性。腹平软,未见腹壁静脉曲张,右下腹可扪及一花生米大小肿块,形态欠规则,边界不清,无胃肠型及蠕动波,无压痛及反跳痛,肝脾肋下未及,移动性浊音阴性,肠鸣音5次/min,双下肢无浮肿。
(七)复查相关检查
1.血常规 WBC 7.8×109/L,Hb 134g/L,PLT 334×109/L,嗜酸性粒细胞2.6×109/L,嗜酸性粒细胞百分比32.9%。
2.尿常规、大便常规+OB正常。
3.肝功能 白蛋白39.2g/L,余正常。
4.ESR 56mm/h,CRP 9.47mg/L。
5.肿瘤标志物12项 CA12-5 173.72IU/ml,余无异常。
6.T-SPOT 阳性(A:6,B:12)。
7.腹部超声肝门区、胰周多发淋巴结肿大。
8.腹膜超声未见明显增厚。
9.右侧腹壁皮下软组织彩超右侧腹壁混合性肿块。
10.胸片 ①支气管疾患;②双肺野结核(伴纤维化)?③双下肺炎症较前进展;④双肺胸腔积液较前进展(图4)。
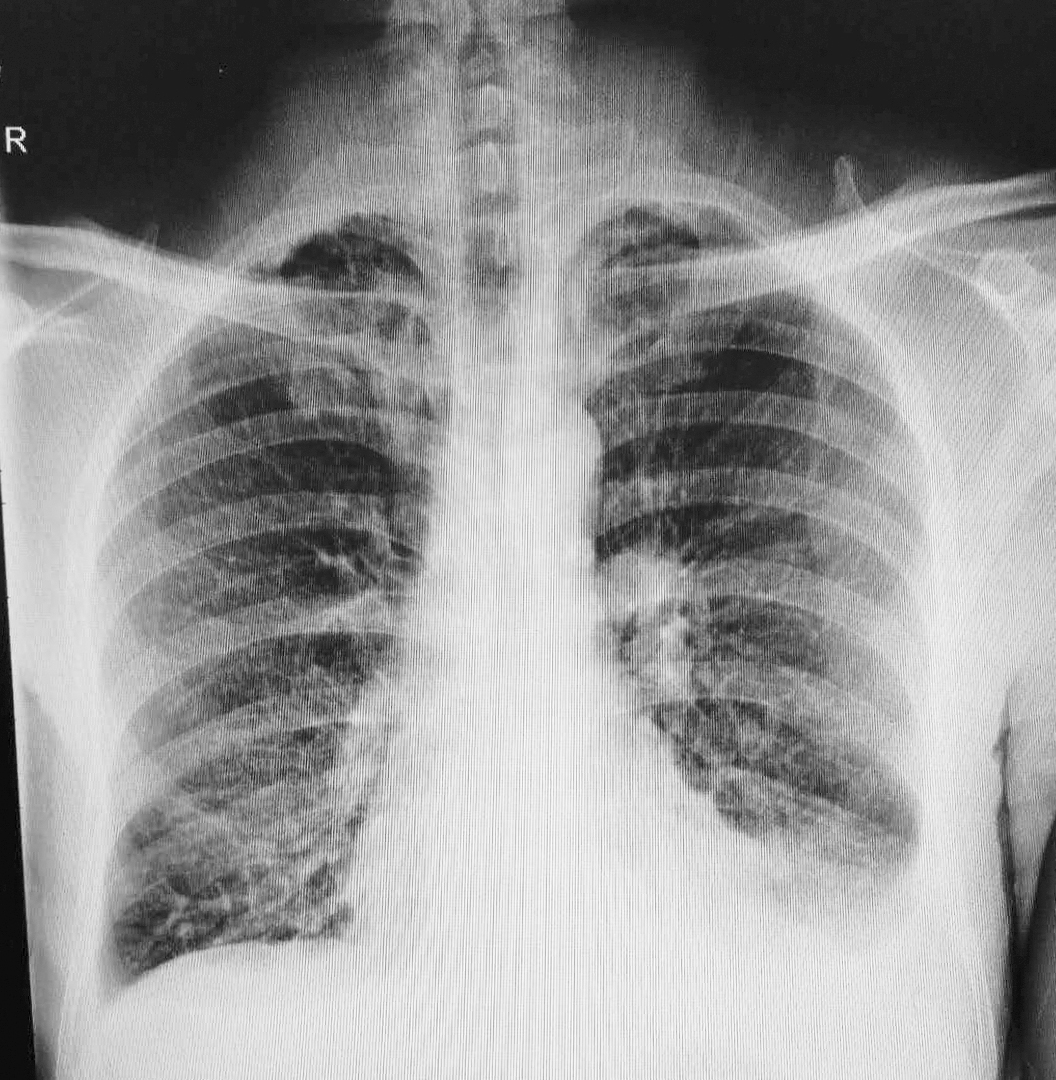
图4 胸片(2018年4月)
11.胸腹部盆腔CT平扫增强 对比影像归档和通信系统(PACS)2017年8月29日检查:①腹水较前增多,伴部分腹膜带状稍增厚,性质待定,请结合实验室检查;②胰周脂肪间隙显示较前清晰,左侧肾前筋膜增厚较前缓解;肝门区、胃及胰周、腹膜后见多发大小不等淋巴结影较前缩小;③右侧腹外斜肌肿胀,原因待查:炎症?挫伤?请结合临床及必要时磁共振追踪复查;④慢性支气管疾患,肺气肿,肺大疱形成,右中肺、左上肺下舌段及双下肺纤维化;⑤双上肺陈旧性肺结核;⑥双侧胸腔积液,相邻肺组织膨胀不全;纵隔胸膜腔及心包腔少量积液(图5)。
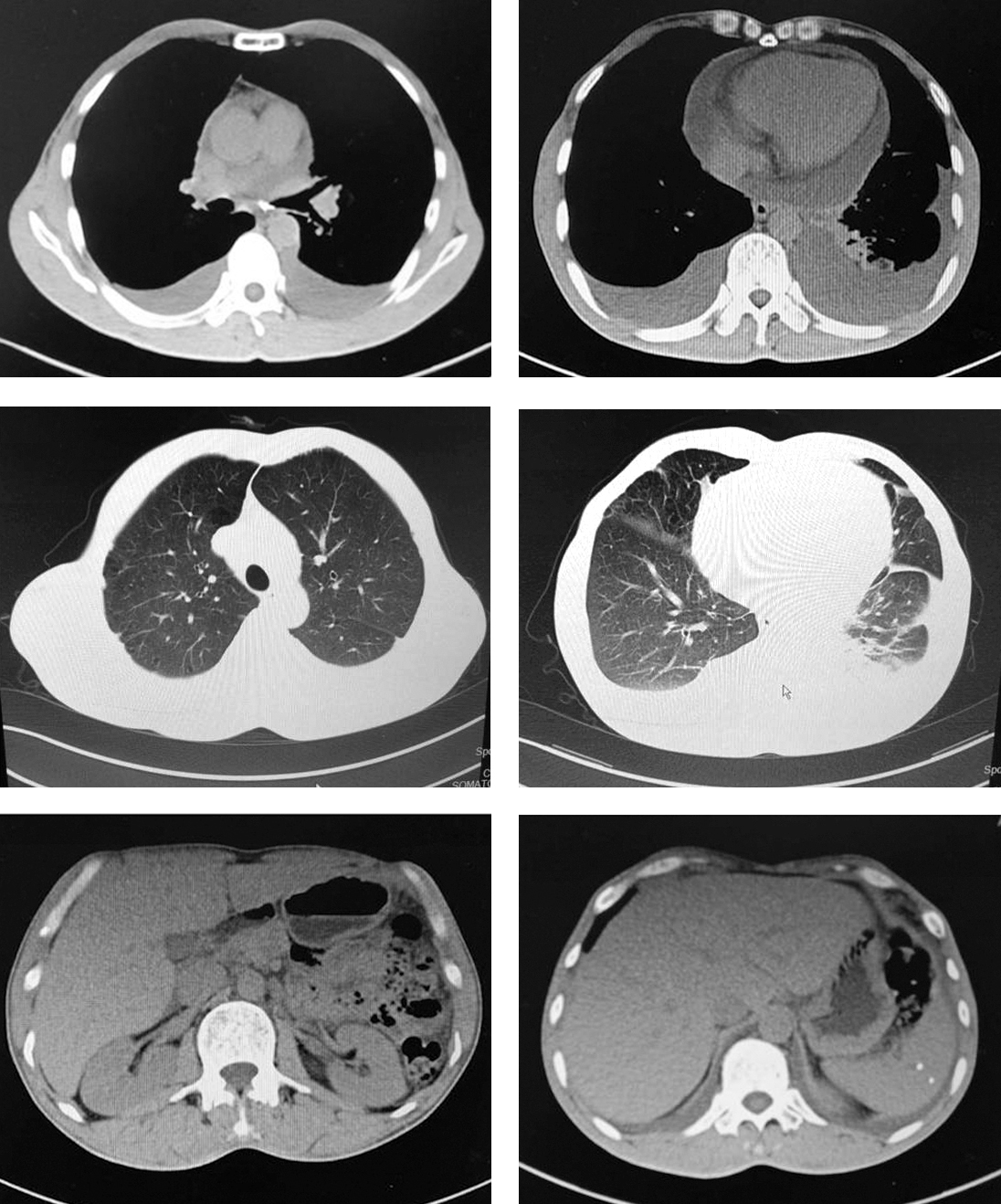
图5 胸腹盆腔CT
12.心脏彩超示心包积液。
13.腹部超声示肝门区、胰周多发淋巴结肿大。
14.腹膜超声示未见明显增厚。
15.右侧腹壁皮下软组织彩超示右侧腹壁混合性肿块。
16.完善左侧胸腔穿刺置管术并送检胸腔积液。
常规示黄色,混浊,比重1.027,李凡它试验(+),细胞总数1220.0×106/L,WBC 720.0×106/L,单核细胞75.0%。
生化示 TP 45.0g/L,ALB 25.5g/L,LDH 190.0IU/L,ADA 9.3IU/L。
胸腔积液抗酸染色示阴性。
17.完善心包穿刺置管术并送检心包积液。
常规示黄色,混浊,白细胞(镜检)3+/HP,红细胞(镜检)1+/HP,脓细胞0~1个/HP,多核细胞95.0%。
生化示 TP 72.3g/L,ALB 31.9g/L,LDH 2 675.0IU/L,ADA 37.1IU/L,抗酸染色阴性。
肿瘤标志物12项CA12-5 828.43IU/ml。
病理回报:(心包积液涂片、细胞蜡块、液基细胞学)见大量淋巴细胞、中性粒细胞、个别组织细胞,未见肿瘤细胞。
三、临床分析
(一)病例特点回顾
1.中年男性患者,病程8个月。
2.多浆膜腔积液,腹壁游走性包块。
3.嗜酸性粒细胞持续性升高,T-SPOT阳性。
4.影像学提示多浆膜腔积液,腹膜增厚,淋巴结增大,肺部多形性病变。
5.抗结核治疗后病情进展。
6.胸腔积液及心包积液送检提示渗出液,未找到结核及肿瘤相关证据。
(二)诊断分析
患者以腹水为首发症状,我们从腹水查因入手进行分析(图6)。
1.多浆膜腔积液患者,虽然肺部有陈旧性结核病灶,T-SPOT多次复查阳性,经过抗结核治疗后,病情进展,多浆膜腔积液较前明显加重,可排除结核诊断。
2.胸腔积液及心包积液送检提示渗出液,多次送检未找到肿瘤相关证据。
3.患者多次复查嗜酸性粒细胞,均明显增高,需排除寄生虫感染、血液系统疾病可能,完善寄生虫全套、大便找寄生虫、腹部肿块病检、骨髓穿刺等相关检查进一步明确诊断。
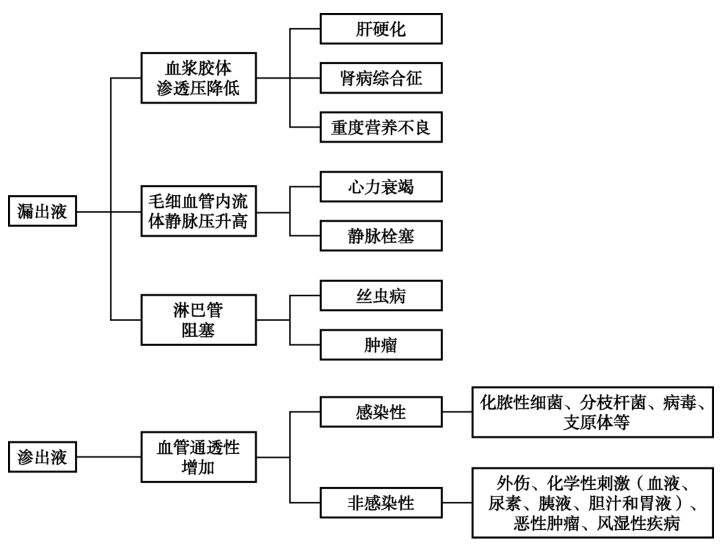
图6 漏出液和渗出液对比
四、进一步检查、诊治过程及随访
(一)进一步完善检查
1.骨髓细胞学检查
骨髓增生活跃,粒系活跃,红系偏低,嗜酸性粒细胞升高,占26.5%,浆细胞占2.5%。
2.寄生虫全套
肺吸虫抗体阳性,血吸虫抗体弱阳性。
3.湘雅医学院寄生虫教研室
血肺吸虫抗体阳性,大便未见肺吸虫及其他寄生虫虫卵及成虫,胸腔积液肺吸虫抗体阳性,F-ELISA阳性。
4.腹壁肿块活检病理
(腹壁肌层肿块)送检肌肉脂肪组织中见大量嗜酸性粒细胞浸润,区域坏死,嗜酸性肉芽肿及夏科雷登结晶形成,考虑寄生虫感染(图7)。
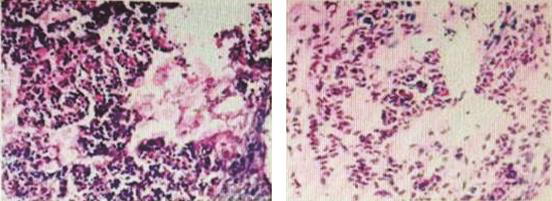
图7 腹壁肿块病理
(二)补充病史
患者幼时及两年前有生食螃蟹史。
(三)诊断
肺吸虫病
嗜酸粒细胞增多症
嗜酸性肉芽肿
多浆膜腔积液(肺吸虫所致可能性大)
腹壁肿物(肺吸虫所致可能性大)
(四)治疗
1.吡喹酮每天3次,每次25mg/kg,口服,连服3天,1周之后复查,若未完全缓解,再次予以吡喹酮驱虫治疗1疗程。
2.监测患者嗜酸性粒细胞、胸腔积液、腹水及皮下包块变化。
3.禁止再次食用生的螃蟹及青蛙等。
(五)随访
患者口服吡喹酮治疗3个周期后复查。
1.血常规 WBC 6.0×109/L,Hb 143g/L,PLT 336×109/L,嗜酸性粒细胞0.42×109/L↓,嗜酸性粒细胞百分比7%↓。
2.肝功能、肝病酶学 正常。
3.ESR、CRP 正常。
4.胸腹部超声 胸腔及腹腔未见明显积液声像。
5.心脏彩超 心包腔内未见明显液性暗区。
五、最后诊断及诊断依据
(一)最后诊断
肺吸虫病(paragonimiasis)
(二)诊断依据
中年男性患者,有食或半生食含囊蚴的蝲蛄(小龙虾)、溪蟹或沼虾、溪水等病史,有游走性皮下包块等。痰、粪或各种体液找到虫卵或皮下结节等活检虽未找到虫卵、童虫或成虫,但免疫学检测阳性。
六、MDT专家点评
近年来肺吸虫病误诊率高,除了由于肺吸虫病临床表现复杂多样,局部症状不典型之外,主要是医务人员对本病认识不够,惯性思维,仅仅考虑常见病、多发病,而造成误诊。
七、经验与体会
肺吸虫病又称肺并殖吸虫病,为卫氏并殖吸虫、斯氏狸殖吸虫等并殖吸虫寄生人体所致的一种自然免疫源性疾病。
人因生食或半生食含囊蚴的蝲蛄(小龙虾)、溪蟹或沼虾、溪水等感染。
主要是由于成虫、童虫虫体和虫卵在人体的肺、支气管、胸膜及其他器官组织游走、寄生和沉着或其他代谢物等抗原物质所造成的机械性、毒素性炎症及免疫病理反应损害(图8)。
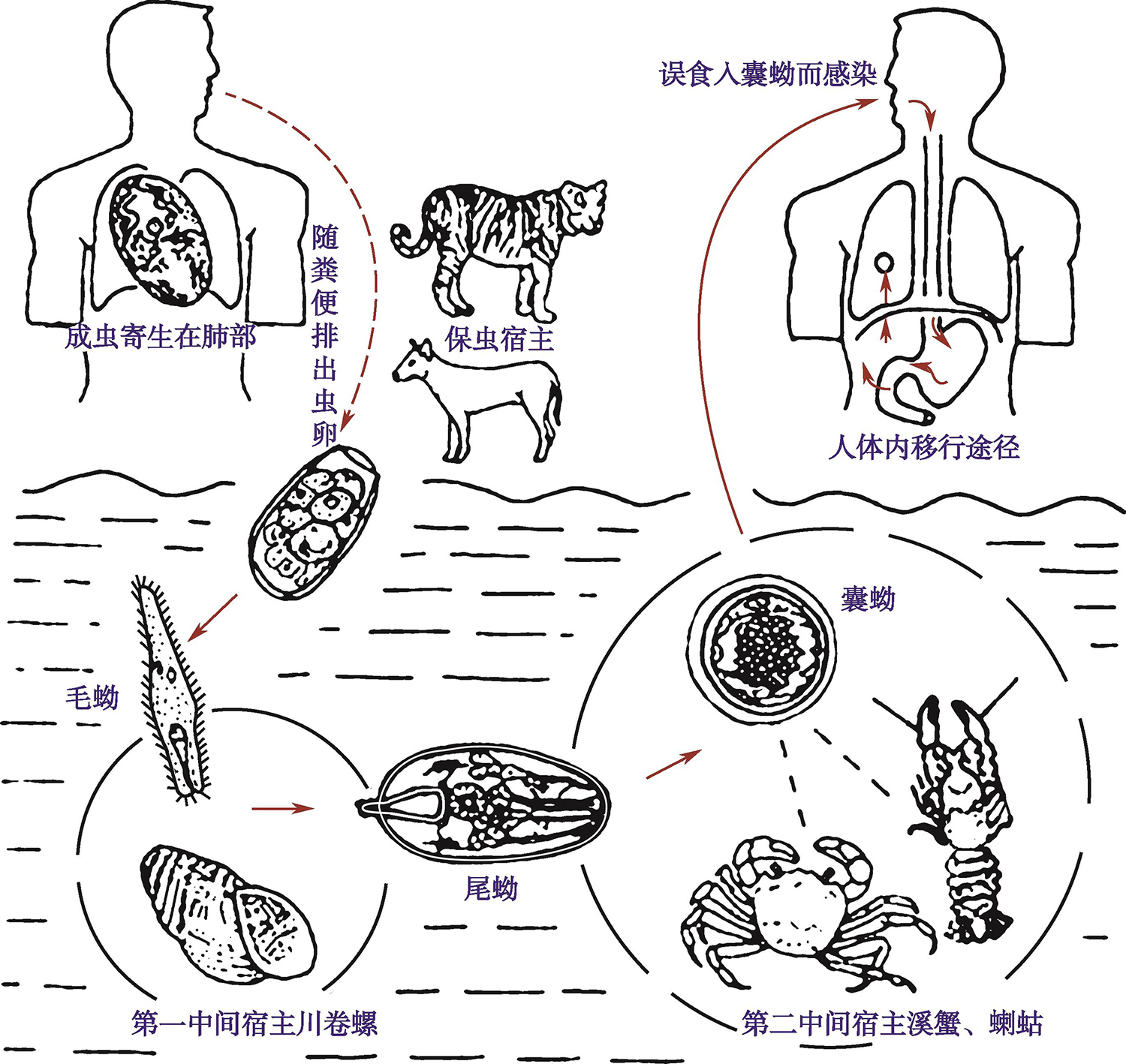
图8 肺吸虫生活史
本病多发生于青壮年男性,这可能与个人的饮食习惯有关。潜伏期长短差异悬殊,可至数天到十余年,大多数在一年内。起病多缓慢,临床表现以呼吸系统症状(咳嗽、咳痰、胸痛、喘息等)及皮下结节或包块,也可以有腹痛、腹泻、头痛、癫痫发作等。
斯氏狸殖吸虫可引起明显嗜酸性粒细胞升高,肺损害相对较轻,很少有典型的咳铁锈色痰或烂桃样痰,胸腔积液多见。主要临床表现是皮下包块,肝损害、脑内伴蛛网膜下腔出血等也较常见[1]。
胸部影像学在感染早期可见隧道样、毛玻璃样或斑片状浸润影,还可见单侧或双侧胸腔积液,感染后期表现多样化,可见囊肿样透亮区,斑片状、条索状、结节状等影像。斯氏狸殖吸虫典型肺部X线变化少见,部分患者看见小片浸润阴影,胸腔积液多见[2]。
诊断标准:①有食或半生食含囊蚴的蝲蛄(小龙虾)、溪蟹或沼虾、溪水等病史;②有长期咳嗽、咳铁锈色痰或癫痫、头痛、瘫痪等,或有持续性皮下结节或包块等,或有游走性皮下结节或包块等;③痰、粪或各种体液找到虫卵或皮下结节等活检找到虫卵、童虫或成虫是确诊的依据;④免疫学检测的特异性和敏感性高,有助于诊断(对病原学诊断比较困难的斯氏狸殖吸虫尤为重要)[3]。
鉴别诊断:肺吸虫病易与结核性渗出性胸膜炎、肺炎、特发性嗜酸性粒细胞增多综合征、肺癌等相混淆[4]。
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
[1]何芳,刘艳科,封文军,等. 以嗜酸粒细胞增多及胸腹腔积液为主要表现的肺吸虫病[J]. 临床误诊误治,2015,28(4):54-55.
[2]SHIM SS,KIM Y,LEE JK,et al. Pleuropulmonary and abdominal paragonimiasis:CT and ultrasound findings[J]. Br J Radiol,2012,85(1012): 403-410.
[3]李彦,孙黎,马传良,等. 肺吸虫病诊治现状的分析研究[J]. 四川医学,2015,36(9):1279-1283.
[4]何芳,刘艳科,封文军,等.以嗜酸粒细胞增多及胸腹腔积液为主要表现的肺吸虫病[J].临床误诊误治,2015,28(4):54 -55.
人卫知识数字服务体系





 Copyright © 2023 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2023 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.