【病情摘要】
1.基本情况
男性患者,74岁,以“反应迟钝、言语障碍40余天”为主诉,于2016年3月入院。入院前40余天,患者无明显诱因出现反应迟钝、言语障碍,不能说出部分人或物的名称,说话不能正确表达意思,偶有答非所问,无肢体无力、麻木。入院前7天,患者言语障碍较前加重,不能说出大部分人或物的名称,不会写字,不能阅读,购物不能算钱,记忆力明显减退,无头痛、发热、人事不省、四肢抽搐、视物模糊、视物旋转以及肢体无力、麻木,在外院查脑电图显示低波幅、低功率脑电地形图,对症治疗后无好转。1天前,患者转诊至我院门诊,以“反应迟钝、言语障碍待查”入院诊治。自发病以来,患者精神、饮食差,睡眠正常,大小便如常,体重约减轻2kg。
2.既往
患者患高血压8年,最高时达220/110mmHg,规律服用硝苯地平控释片(30mg,每天1次)降压,血压维持在(130~140)/(80~90) mmHg;患2型糖尿病3年,最高血糖水平不详,服用二甲双胍缓释片(0.5g,每天2次)降糖,未监测血糖。
3.入院查体
体温36.8℃,脉搏74次/min,呼吸20次/min,血压148/92mmHg(左),152/97mmHg(右)。双侧颈动脉、锁骨下动脉、椎动脉及眼动脉听诊区未闻血管杂音。心、肺、腹部查体,未见明显异常。专科体检显示,患者神志清楚,反应迟钝,言语障碍,命名性失语、失写、部分失读,不能辨别左右,手指失认,计算力下降(100-7=?),近事记忆减退,定向力、理解力正常;脑神经未见异常;四肢肌张力、肌力正常;双侧指鼻试验准确,轮替试验协调,跟膝胫试验正常,龙贝格征阴性;四肢痛触觉、关节位置觉、音叉振动觉正常;双侧腱反射(++);双侧病理征均阴性,脑膜刺激征阴性。
4.入院前检查
简易精神状态评价量表(mini mental state evaluation,MMSE)评分16分。
5.初步诊断
①快速进展性痴呆,原因待查;②高血压;③2型糖尿病。
【诊治过程】
(一)病例特点
1.一般情况
患者为老年男性,亚急性起病,阶段性加重,存在高龄、高血压、糖尿病等卒中高危因素。
2.专科检查
快速进展的认知障碍,包括失语、失写、失读、计算力减退、记忆力减退、注意力减退,MMSE评分提示认知功能障碍。
(二)鉴别诊断思路
痴呆是一种以认知功能损害为核心症状的获得性智能障碍综合征,其严重程度足以干扰日常生活能力或社会职业能力。快速进展性痴呆(rapid progress dementia,RPD)是一类急性或亚急性起病,在数天、数周或数月内迅速进展的痴呆综合征。本病例亚急性起病,MMSE评分提示认知功能障碍,故RPD诊断成立,但还需进一步明确其病因。
对于老龄RPD患者,需重点考虑以下疾病:
1.血管性痴呆:
是由各种原因脑血管病变引起脑出血性或缺血性损害导致认知功能障碍的一种综合征,患者有局灶性定位体征和与之相匹配且符合脑血管分布规律的病灶,认知损害特征呈“斑片状”,痴呆发生在急性脑血管病后3个月以内,病程呈阶梯样进展。本例患者为老年男性,有高血压、2型糖尿病等脑卒中高危因素,认知损害主要表现为失语、失写、失读、计算力减退、记忆力减退,符合该病特点,考虑为血管性痴呆可能性大,可行颅脑MRI检查进一步明确。
2.克-雅病(Creutzfeldt-Jakob disease,CJD):
是一种可传播性疾病,也是RPD的主要致病原因之一。该病以快速进行性痴呆为特点,伴有皮质、脊髓、纹状体性肌阵挛或视觉、小脑功能障碍等神经系统损害表现。脑电图可出现特征性的周期性三相高波幅尖慢波。免疫组织细胞化学检查可显示脑中存在致病性异常朊蛋白。本例患者临床特点与此不符,故可排除该病。
3.颅内肿瘤性病变:
如原发性中枢神经系统淋巴瘤、HIV脑病并发的原发性中枢神经系统淋巴瘤、脑膜癌病、粟粒状脑转移性肿瘤、脑胶质瘤等,都可以进行性痴呆为首发症状。患者痴呆进展迅速,且各种类型肿瘤根据其部位、大小、病灶数量不同可以引起不同程度的定位症状。基于病变性质,痴呆多在短期内恶化且损害不可逆,患者可在数月内死亡。颅内肿瘤多伴有头痛,部分伴有癫痫发作等症状,与本例患者临床表现不符,可行颅脑MRI平扫和增强进一步明确。
4.梅毒性快速进展性痴呆:
患者可在数周内出现反应迟钝、语速减慢、答不对题、计算困难等,严重时不识家人,2~3个月后出现缄默少语、生活不能自理、小便淋漓、定向力障碍,偶有癫痫发作。血及脑脊液梅毒抗体阳性是该病确诊依据。
5.副肿瘤综合征:
多为小细胞肺癌、乳腺癌、卵巢癌、胸腺瘤、淋巴瘤等引起,常以记忆障碍为早期表现,症状可出现在原发灶发现之前。急性起病者可以表现为遗忘综合征或全面性痴呆。该类患者多伴有精神行为异常、癫痫发作,部分患者可有发热、内分泌异常。本例患者临床表现与此不符。
综上分析,本病例可诊断RPD,并且根据临床特点考虑为血管性痴呆可能性大,需要进一步完善相关检查以明确诊断。
(三)诊治措施
1.入院后相关检查
(1)一般检查:血
常规、尿常规、粪便常规、糖化血红蛋白、肌钙蛋白、BNP、DIC及凝血指标、心电图、胸部CT、腹部彩超等未见明显异常。CA199 34.44U/ml。空腹葡萄糖6.58mmol/L,餐后2小时葡萄糖9.46mmol/L。生化:总蛋白63g/L,白蛋白41g/L,总胆固醇6.20mmol/L,低密度脂蛋白4.08mmol/L,高密度脂蛋白1.67mmol/L,肌酐53μmol/L,钾3.6mmol/L。
(2)免疫相关检查:
自身免疫全套、抗中性粒细胞胞质抗体、甲状腺功能、HIV、梅毒抗体未见异常。
(3)颅脑MRI平扫和增强(2016年4月1日):
左侧颞枕叶、岛叶、海马区及基底核区后部改变,为左侧大脑中动脉供血区脑梗死慢性期合并相应区域及周围侧支循环形成可能性大,血管畸形待排除(图1)。
颅脑MRI见左侧颞枕叶、岛叶、海马区及基底核区后部病变,考虑可能为脑梗死慢性期或血管畸形所致脑缺血。凡与血管因素有关的痴呆,统称为血管性痴呆。其诊断标准有4个:美国《诊断与统计手册:精神障碍(第4版)》(Diagnostic and Statistical Manual of Mental Disorders-Ⅳ,DSM-Ⅳ)标准、国际疾病分类(第10版)(International Classification of Diseases-10,ICD-10)标准、美国加利福尼亚阿尔茨海默病诊断和治疗中心(Alzheimer’s Disease Diagnostic and Treatment Centers, ADDTC)标准、美国国立神经疾病和卒中研究所和瑞士神经科学研究国际学会(National Institute of Neurological Disorders and Stroke-international neuroscience research association,NINDS-AIREN)标准。4个标准都包括3个方面内容:①符合痴呆标准;②有脑血管病变证据;③痴呆和脑血管病之间有因果关系。其特征包括:有单次或多次脑卒中病史;认知损害特征呈“斑片状”;在脑血管病发病后3个月内发生;认知障碍程度可随脑血管病的病情恶化而波动;痴呆严重程度随脑血管病发作次数呈阶梯样进展。对于本病例,综合分析患者临床特点,考虑血管性痴呆诊断成立。
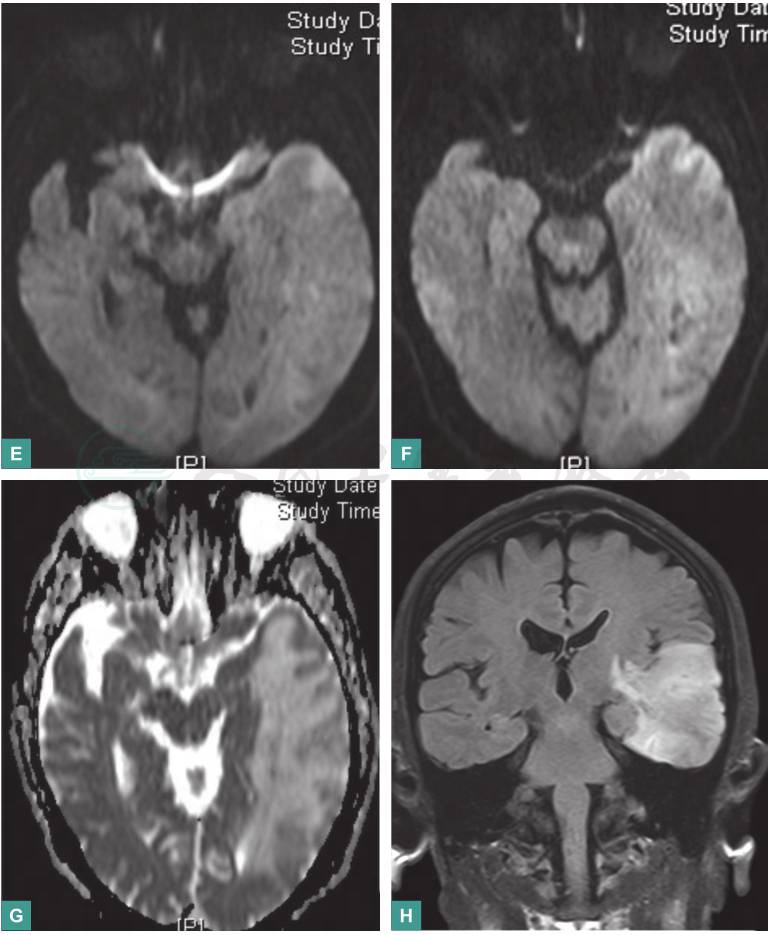
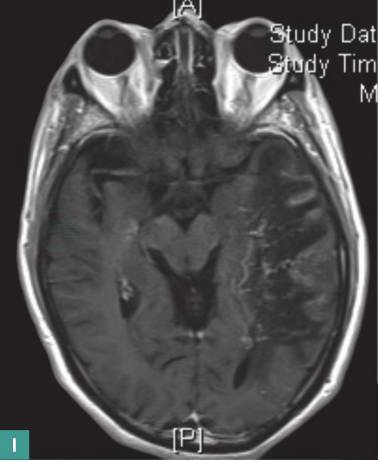
图1 颅脑MRI平扫+增强
A、B. T1WI可见左侧颞枕叶、岛叶、海马区及基底核区大面积长T1信号病灶,稍肿胀,其中间混杂高信号;C、D. T2WI可见病灶长T2信号,病灶内见多发条索状、点状血管影
E、F. DWI呈稍高和等信号,部分见混杂少许低信号;G. dADC呈高信号;H. Flair像呈高信号,混杂点状、条索状影;I. T1WI增强扫描:病灶内见多发条索状、线状血管强化影
按临床病因分类,血管性认知障碍可分为以下类型:①缺血性,包括大血管性(如多发性脑梗死、关键部位梗死等)、小血管性[如Bingswanger病、伴有皮质下梗死和白质脑病的常染色体显性遗传脑动脉病(cerebral autosomal dominant arteriopathy with subcortical infarcts and leukoencephalopathy,CADASIL)等];②低灌注性;③出血性,如丘脑出血、蛛网膜下腔出血、脑淀粉样血管病等;④其他脑血管病,如脑静脉窦血栓形成、脑动静脉畸形、硬脑膜动静脉瘘等;⑤脑血管病合并阿尔茨海默病。
对于本病例,从颅脑MRI来看,极易诊断为动脉性脑梗死,但患者病情与影像学表现(影像学表现提示病灶范围大,而实际患者病情相对较轻)不相符,其病灶内见多发条索状、点状血管影,与动脉性脑梗死不符,故应考虑其他类型血管性痴呆,需进一步评估血管状况。
(4)DSA(2016年4月5日):
左颞枕部硬脑膜动静脉瘘(图2),并见左侧横窦、乙状窦血栓形成(图3)。
硬脑膜动静脉瘘是累及硬脑膜及其附属物(大脑镰和小脑幕等)血管畸形,占颅内血管畸形10%~15%,其可发生于硬脑膜任何部位,但以横窦、乙状窦和海绵窦区最为多见。其病因较为复杂,曾一度被认为是先天性疾病,但近来更多证据指向其是一种后天获得性疾病,可能与颅内静脉窦血栓、创伤、炎症和雌激素水平、缺血等因素有关。
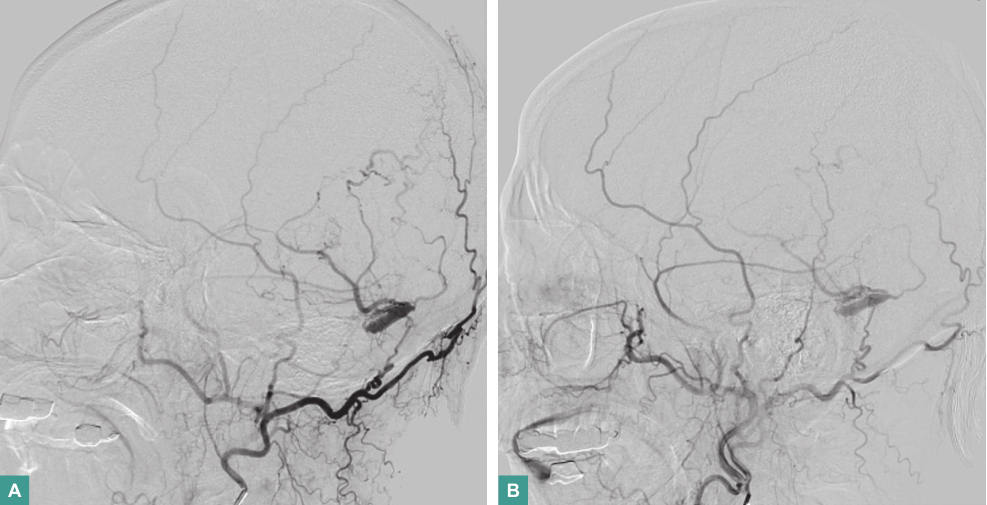
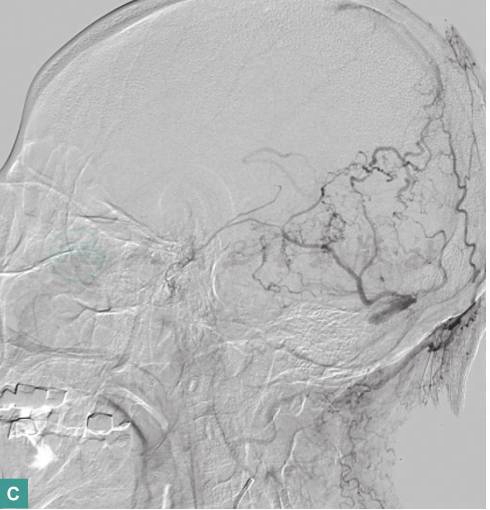
图2 DSA示左颞枕部硬脑膜动静脉瘘
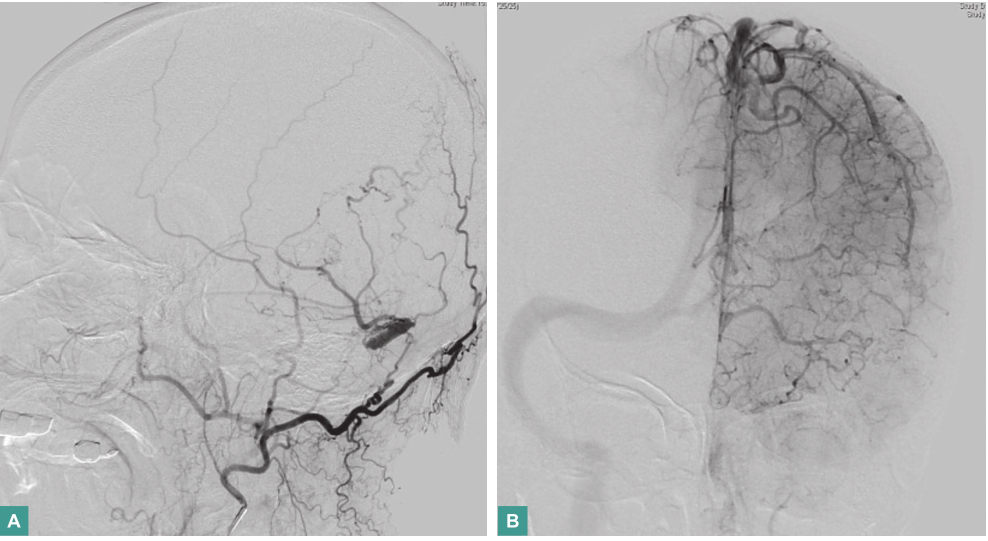
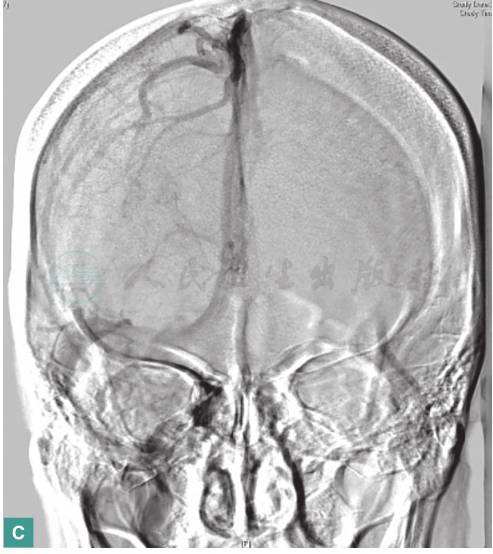
图3 DSA示左侧横窦、乙状窦血栓形成
2.最后诊断
血管性认知功能障碍:左颞枕部硬脑膜动静脉瘘,左侧横窦、乙状窦血栓形成。
(1)临床转归
2016年4月11日,行经股动脉左侧枕区硬脑膜动静脉瘘血管内栓塞术(图4)。
术后先后予低分子肝素、华法林抗凝,地塞米松减少栓塞胶刺激,尼莫地平预防脑血管痉挛,瑞舒伐他汀调脂,甲钴胺营养神经,多奈哌齐片促进认知功能恢复及控制血压、血糖等治疗。
2016年4月20日,复查颅脑MRI:左侧颞枕叶、岛叶、海马区及基底核区后部病变,符合硬脑膜动静脉畸形并静脉性脑水肿、脑梗死改变,左侧横窦部分血栓形成,较前略有好转(图5)。
治疗后1个月随访,查体见患者神志清楚,反应迟钝好转,仍有言语障碍,命名性失语、失写、部分失读,可辨别左右及手指,计算力下降(93-7=?),记忆减退好转,定向力、理解力大致正常。
治疗后6个月随访,查体见患者神志清楚,无反应迟钝,仍偶有言语障碍,部分命名性失语,书写、阅读较前明显好转,计算力稍下降(86-7=78),记忆力、定向力、理解力大致正常。MMSE评分24分。
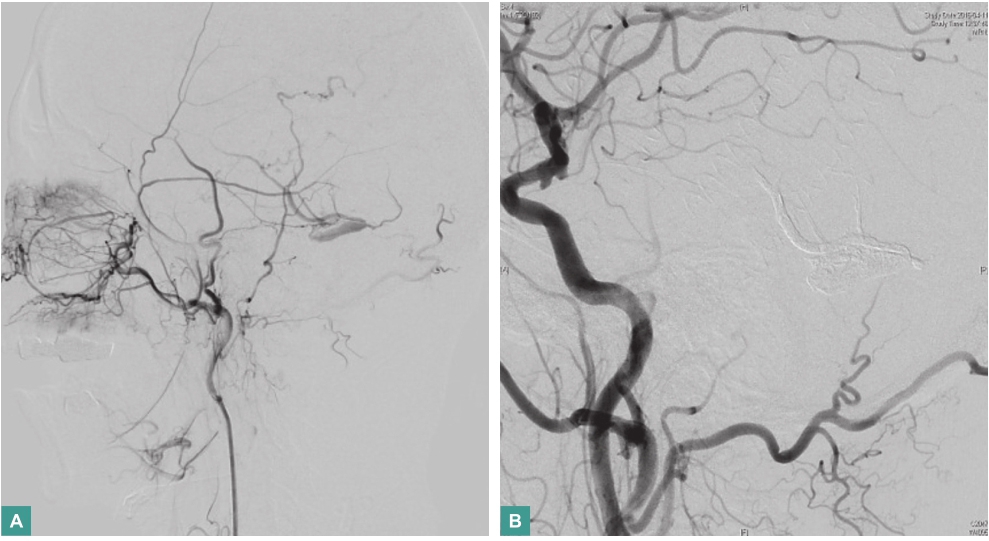
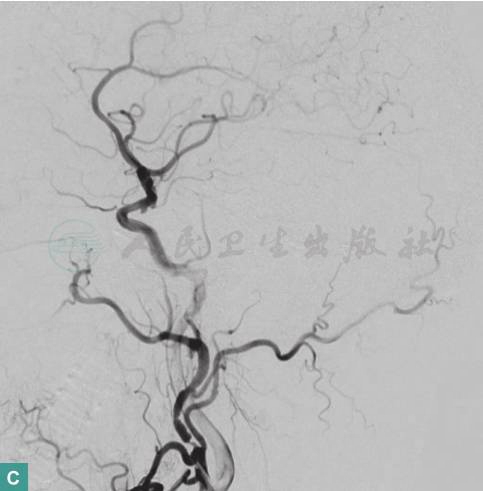
图4 图左侧枕区硬脑膜动静脉瘘血管内栓塞术前、中、后DAS影像
A.栓塞术前;B.栓塞过程中;C.栓塞术后
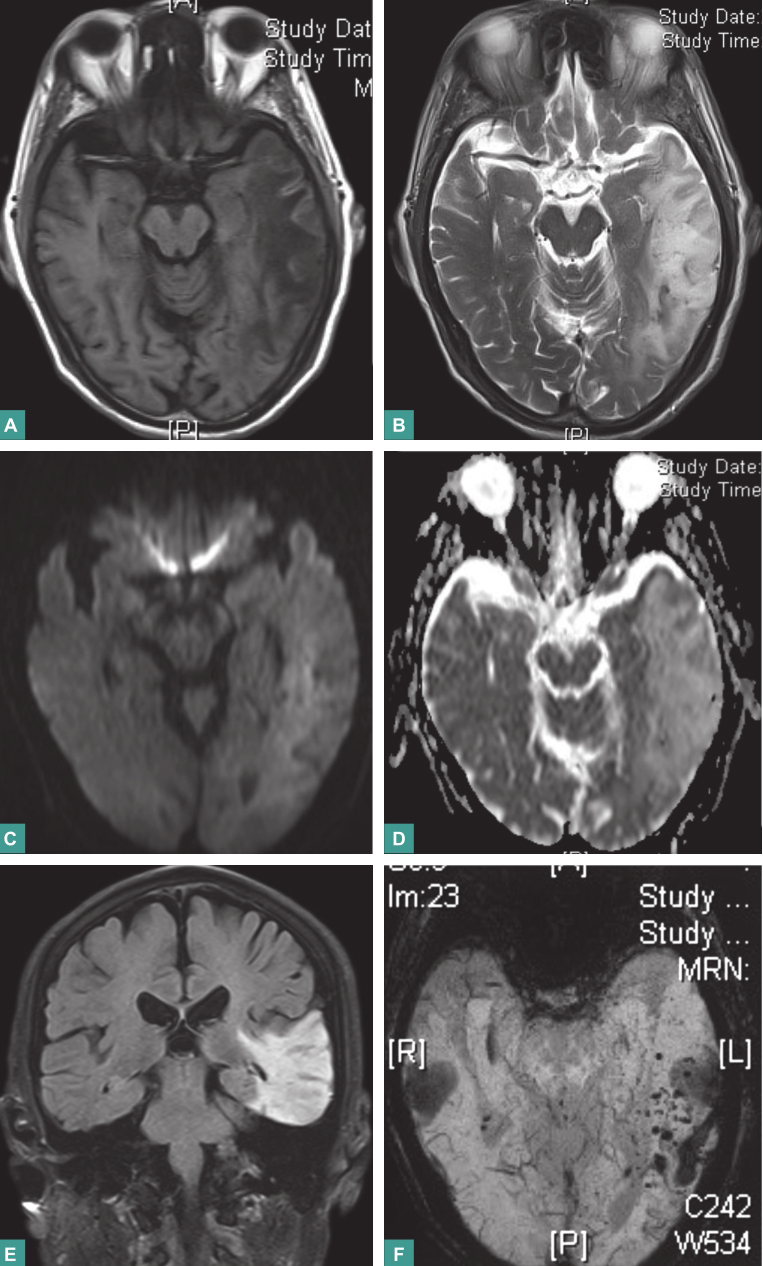
图5 栓塞术后复查颅脑MRI
A. T1WI示病灶范围稍缩小,肿胀好转,混杂高信号好转;B. T2WI示病灶范围稍缩小,病灶内混杂条索状影减少;C. DWI示稍高信号;D. dADC呈高信号;E. Flair像示病灶范围稍缩小;F. SWI提示病灶内部多发出血灶
(2)临床难点
患者最终诊断明确,经硬脑膜动静脉瘘血管内栓塞术及抗凝治疗,效果理想。回顾诊治过程,有以下难点或易误诊、漏诊情况值得总结。
◆ 如何对RPD进行鉴别诊断?
目前RPD已引起广泛关注。这种痴呆症状出现后快速进展,短期内即引起严重智能障碍,甚至危及生命,但也有部分患者可发生逆转。因此,快速判断病因至关重要,有助于指导进一步检查。引起RPD的病因多样,包括CJD、脑血管病、脑炎、特殊类型感染(如朊病毒、梅毒、HIV感染)、营养代谢性脑病(如Wernicke脑病)、自身免疫性疾病、血管炎、颅内肿瘤、神经退行性疾病(如额颞叶痴呆)等。采集详细病史,如RPD诱因、既往史、认知障碍特点、伴随症状等,对快速判断病因至关重要。
◆ 如何避免RPD误诊为动脉性脑梗死?
硬脑膜动静脉瘘的临床表现复杂,与病变静脉引流方向、流速、流量以及瘘口所处位置有关。例如:①瘘口在海绵窦区:头痛、眼征、搏动性耳鸣和颅内杂音为主要临床表现,部分患者可有视力下降;②瘘口在横窦-乙状窦区:主要表现为头痛和认知及言语功能障碍,可伴耳鸣和颅内杂音、头晕和癫痫发作等多种症状;③瘘口在上矢状窦区:表现为头痛和运动及言语功能障碍,部分病例可合并癫痫发作;④瘘口在中颅窝底区:多以头痛、耳鸣和颅内杂音为首发症状,部分患者伴有眼征。临床工作中,不乏类似病例。其中,相当一部分患者被诊断为“脑梗死(动脉源性脑梗死)”,予以脑梗死二级预防,但治疗效果不理想,部分患者甚至病情进行性加重,危及生命。因此,对于出现类似表现的患者,首先应综合分析神经功能缺损程度和病灶范围。例如本例患者,影像学检查所示病灶范围较大,但神经功能缺损程度相对较轻,病情严重程度与病灶范围不匹配;病灶内见多发条索状、点状血管影,与动脉源性脑梗死不符。临床医师据此提出疑问,进一步检查,最终明确诊断。其次,对于怀疑为“脑梗死”的病例,应评估颅脑及颈部血管状况,包括颈内动脉、椎动脉和颈外动脉,评价脑动脉和脑静脉系统,若发现影像学检查所示病灶与脑动脉病变程度不匹配现象,及时变更临床思路,避免误诊、漏诊。
◆ 如果避免漏诊脑静脉窦血栓形成?
本例患者初步阅DSA片提示左颞枕部硬脑膜动静脉瘘;临床症状与硬脑膜动静脉瘘相符,易造成漏诊,并对治疗产生影响。
目前,更多证据显示,硬脑膜动静脉瘘是一种后天获得性疾病,可能与颅内静脉窦血栓、创伤、炎症和雌激素水平、缺血等因素有关。其中,颅内静脉窦血栓被认为是硬脑膜动静脉瘘发病的独立危险因素;同时,硬脑膜动静脉瘘也可以导致颅内静脉窦血栓。两者孰因孰果存有争议。临床研究发现,颅内静脉窦血栓和硬脑膜动静脉瘘关系密切。39%~78%硬脑膜动静脉瘘合并颅内静脉窦血栓;无静脉窦血栓的硬脑膜动静脉瘘患者中,78%有静脉窦发育不良、局部狭窄、分隔或变形。关于颅内静脉窦血栓合并硬脑膜动静脉瘘的发生机制,有两种假说:①静脉窦血栓致病假说:硬脑膜存在正常动-静脉交通结构,部分动静脉终止于窦壁,并与静脉窦有丰富交通支。静脉窦血栓窦内高压使其回流受阻,交通支病理性开放,并促使新生血管生成,导致硬脑膜动静脉瘘。②硬脑膜动静脉瘘致病假说:硬脑膜动静脉瘘导致相应静脉窦正常回流受阻及通路重塑,或造成静脉窦废用以及窦壁增生;瘘口形成后畸形血管盗血及湍流造成静脉窦血流减慢及血栓形成。本例患者并无硬脑膜动静脉瘘其他危险因素,脑DSA明确见左侧横窦、乙状窦闭塞,故颅内静脉窦血栓形成诊断明确。
硬脑膜动静脉瘘合并颅内静脉窦血栓患者长期进行抗凝治疗,出血风险增高。本例患者脑磁共振SWI像见病灶内多发出血灶,故可按硬脑膜动静脉瘘治疗原则处理,即积极彻底闭合瘘口,改善静脉回流,降低静脉窦内压力,包括血管内介入栓塞、放射以及手术夹闭等,术后予以积极抗凝治疗。若漏诊颅内静脉窦血栓,未予抗凝治疗,则直接影响疗效及临床转归。
【点睛析评】
快速进展性痴呆在临床中并不少见,已引起广泛关注。掌握疾病谱,在充分分析病例特点的基础上早期诊断、早期治疗对于患者预后十分重要。血管性认知功能障碍常表现为快速进展性痴呆临床征象,对于此类患者,应注意深入进行病因分类。常有特殊类型脑血管病变被误诊为“脑梗死”,因此需结合临床症状与辅助检查进行综合评估,并常规进行颅脑及颈部血管检查。硬脑膜动静脉瘘与颅内静脉窦血栓常并存,建议给予全脑DSA检查,以免漏诊。
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
人卫知识数字服务体系





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
