青年男性,病程20余天,反复发热、皮疹,病程中出现咳嗽咳痰、呼吸困难,有肺部体征、肺部病灶及阳性的病原学检查结果,广谱(敏感)抗生素、大剂量激素治疗效果欠佳,该患者所患何病?
一、病史简介
(一)一般资料
男性,27岁,于2015年12月2日入住我院风湿免疫科。
(二)主诉
发热、皮疹20余天。
(三)现病史
患者2015年11月10日开始无明显诱因出现发热,体温最高39.5℃,伴畏寒、寒战,咽痛,无关节痛、皮疹,无咳嗽咳痰、腹痛腹泻、尿频尿急等,就诊于当地医院。查体见双侧扁桃体Ⅰ度肿大,表面可疑脓点,血常规示WBC 12.7×109/L,考虑“急性化脓性扁桃体炎”,予氟氯西林抗感染治疗。11月12日患者出现全身肌痛、乏力,胸背部红色皮疹,无瘙痒,体温升高时皮疹明显,体温正常时变浅,遂改用左氧氟沙星+阿昔洛韦治疗3天,患者仍发热,体温波动于39℃,于11月18日转入上级医院。入院后患者反复高热,并出现干咳,肺部CT示“左肺上叶尖后段、舌段及双肺下叶可见多发斑片状模糊影,纵隔内可见多个肿大淋巴结影”,11月19日起,予替考拉宁+美罗培南抗感染3天,患者体温仍无下降,骨髓培养、血培养(连续2次)回报阴性。于11月22日停用抗生素,23日开始使用甲泼尼龙40mg,每12h 1次,患者体温无明显下降,11月24日复查肺部CT示“双肺病变较前有所吸收减少,纵隔内多发肿大淋巴结较前缩小”,全院大会诊考虑“成人Still病可能性大”,甲泼尼龙加量至80mg,每12h 1次,连用3天,静滴环磷酰胺0.6g,患者体温仍未有效控制,咳嗽咳痰加重,并出现呼吸困难,其间多次复查,血常规示WBC波动于(16~24)×109/L,肝功能示ALT波动于221~259IU/L,LDH波动于624~713IU/L,CRP波动于19~135mg/L。因病情加重,为求进一步诊治,转入我院风湿免疫科。起病以来,患者精神、食欲差,体重减轻8kg。
(四)既往史
平素身体一般,否认结核病及密切接触史,否认食物药物过敏史。
(五)个人史
无外地久居史,从事销售工作,吸烟8年,10支/d。
二、入院检查
(一)体格检查
1.体温38.5℃,心率132次/min,呼吸28次/min,血压96/50mmHg。
2.急性病容。
3.头面部、胸背部、四肢充血性皮疹(图1)。
4.颈部、锁骨上窝及腋下可及多处黄豆大淋巴结,质软、活动度可,无压痛。
5.双下肺可闻及少许湿啰音。
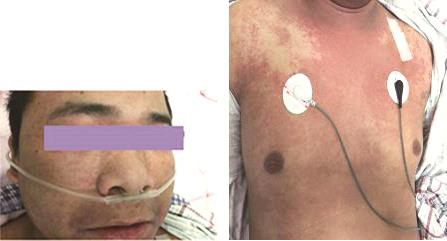
图1 皮疹
6.心率132次/min,律齐,未及明显心音异常及心脏杂音。
(二)实验室检查
1.血常规WBC 17.2×109/L,Hb 128g/L,PLT 385×109/L,中性粒细胞百分比86.5%;尿常规正常。
2.肝功能ALB 22.3g/L,ALT 77IU/L,AST 50IU/L;肾功能示正常;心肌酶LDH 876IU/L。
3.CRP 17.1mg/L,ESR 2mm/h,PCT 0.3ng/ml。
4.梅毒、HIV、肺炎支原体、寄生虫、病毒性肝炎、沙门氏菌感染相关血清学检测均为阴性。
5.结核抗体、PPD皮试、T-SPOT均为阴性。
6.血培养3次+骨髓培养均为阴性。
7.ANA阴性,抗dsDNA阴性;抗中性粒细胞胞浆抗体+抗MPO+抗PR3+抗GBM均为阴性;免疫球蛋白IgG、IgA、IgM及补体均正常。
8.浅表淋巴结超声双侧颈部、腋窝、滑车上、腹股沟可见多发肿大淋巴结,颈部最大19mm×8mm。
9.12月3日肺部CT(及与11月18日、11月24日肺部CT对比)双下肺炎(图2)。
(1).jpg)
图2 肺部CT(12月3日与11月18日、11月24日肺部CT对比)
10.心脏彩超、腹部超声、头颅磁共振、皮肤活检均未见特征性异常改变。
(三)入院后病情变化及进一步检查
1.入院后病情变化
患者入院第一周(12月2日至12月8日)先后予以左氧氟沙星(12月2日至12月3日)、亚胺培南西司他丁(12月4日至12月8日)、万古霉素(12月6日至12月8日)抗感染治疗,患者呼吸困难有所改善,但体温无下降趋势。
2.进一步检查
(1)嗜异性凝集试验弱阳性。
(2)EB病毒-DNA定量检测1.97×104IU/ml。
(3)骨髓细胞学检查可见增生活跃,可见幼淋、网状及吞噬细胞;骨髓活检病理、流式免疫分型未见异常。
(4)12月8日支气管镜,镜下可见右中叶、左下叶开口局限性白色坏死物附着,考虑真菌感染(图3);BALF培养见铜绿假单胞菌(对左氧氟沙星敏感)、白念珠菌(对氟康唑敏感)。
三、临床分析
(一)病例特点回顾
1.27岁,男性,病程20余天。
2.反复发热、皮疹。
3.WBC、中性粒细胞百分比升高;转氨酶、LDH升高;CRP升高。
4.病程中出现咳嗽咳痰、呼吸困难,有肺部体征、肺部病灶及阳性的病原学检查结果。
5.有淋巴结肿大、EB病毒感染的血清学及分子生物学证据。
6.骨髓检查血液系统疾病依据不足。
7.广谱(敏感)抗生素、大剂量激素治疗效果欠佳。
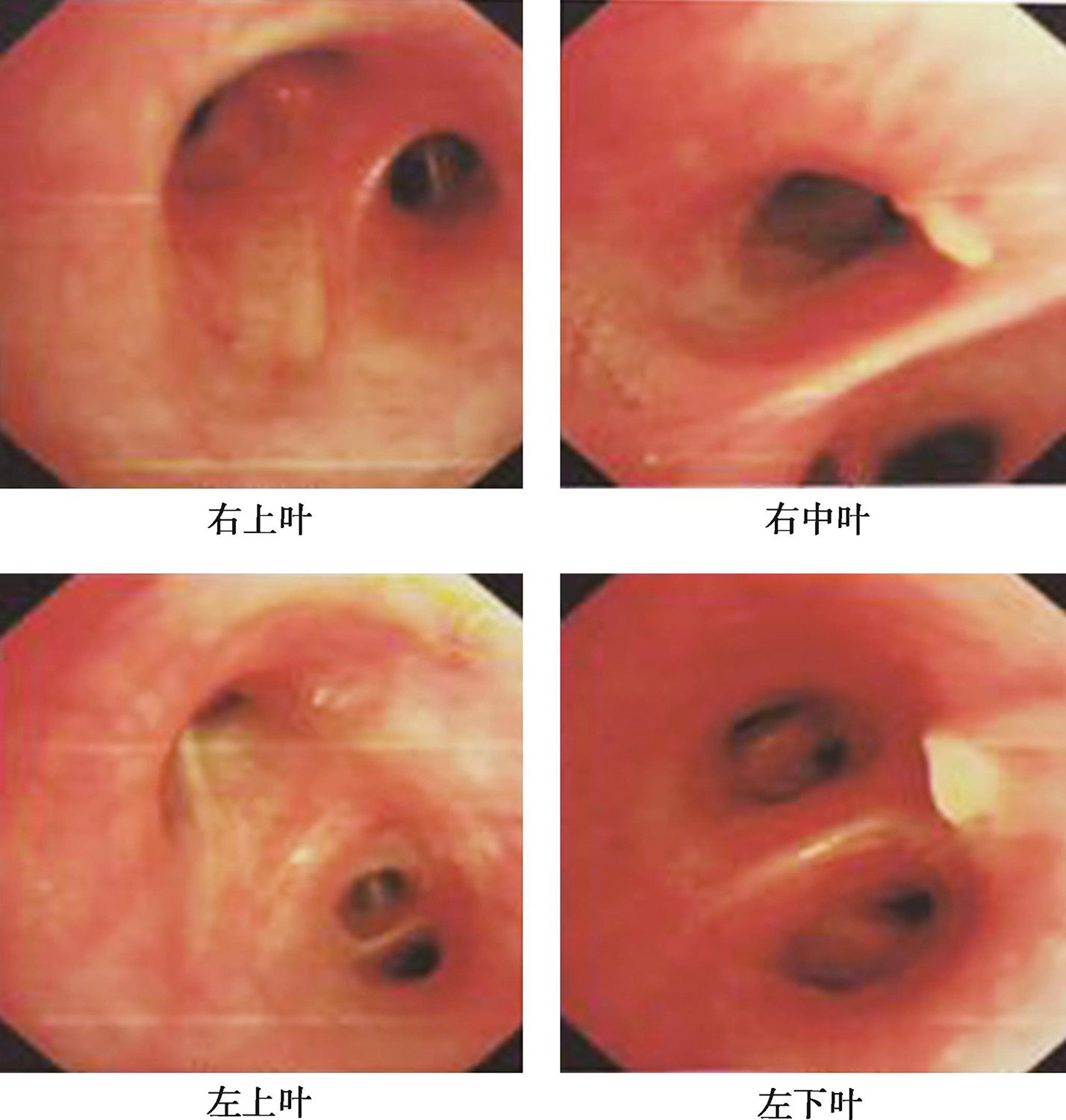
图3 支气管镜下图像
(二)诊断分析
总结该患者的病例特点,青年男性,长程发热,伴有呼吸系统症状,炎性指标升高。以发热为切入点,就发热原因进行诊断分析,见诊断思维线路图(图4)。
1.感染性疾病
总体而言,从临床表现方面,患者较急的起病、较短的病程(<1个月)、较严重的感染中毒症状(畏寒、寒战、肌痛、乏力、精神食欲差等),更提示感染性发热;进一步需从感染病灶及感染病原体种类两大方面寻找诊断依据,结合考虑的因素包括易感因素、局灶表现、治疗反应,以及实验室检查中的炎性指标和病原学、血清学检测结果等。
(1)感染灶:
肺部
支持点:该患者有咳嗽、咳痰、呼吸困难等呼吸系统表现,实验室检查示炎症指标升高,CT见肺部条片状渗出性病灶(且在外院停用抗生素,使用大剂量激素、免疫抑制剂治疗后症状及肺部病灶进展),支气管镜下见坏死物,灌洗液培养细菌、真菌阳性,支持肺部感染诊断;其他部位感染,包括消化系统、泌尿系统、颅内、血液等均无明确依据,必要时进一步完善或复查,寻找隐匿部位感染证据。
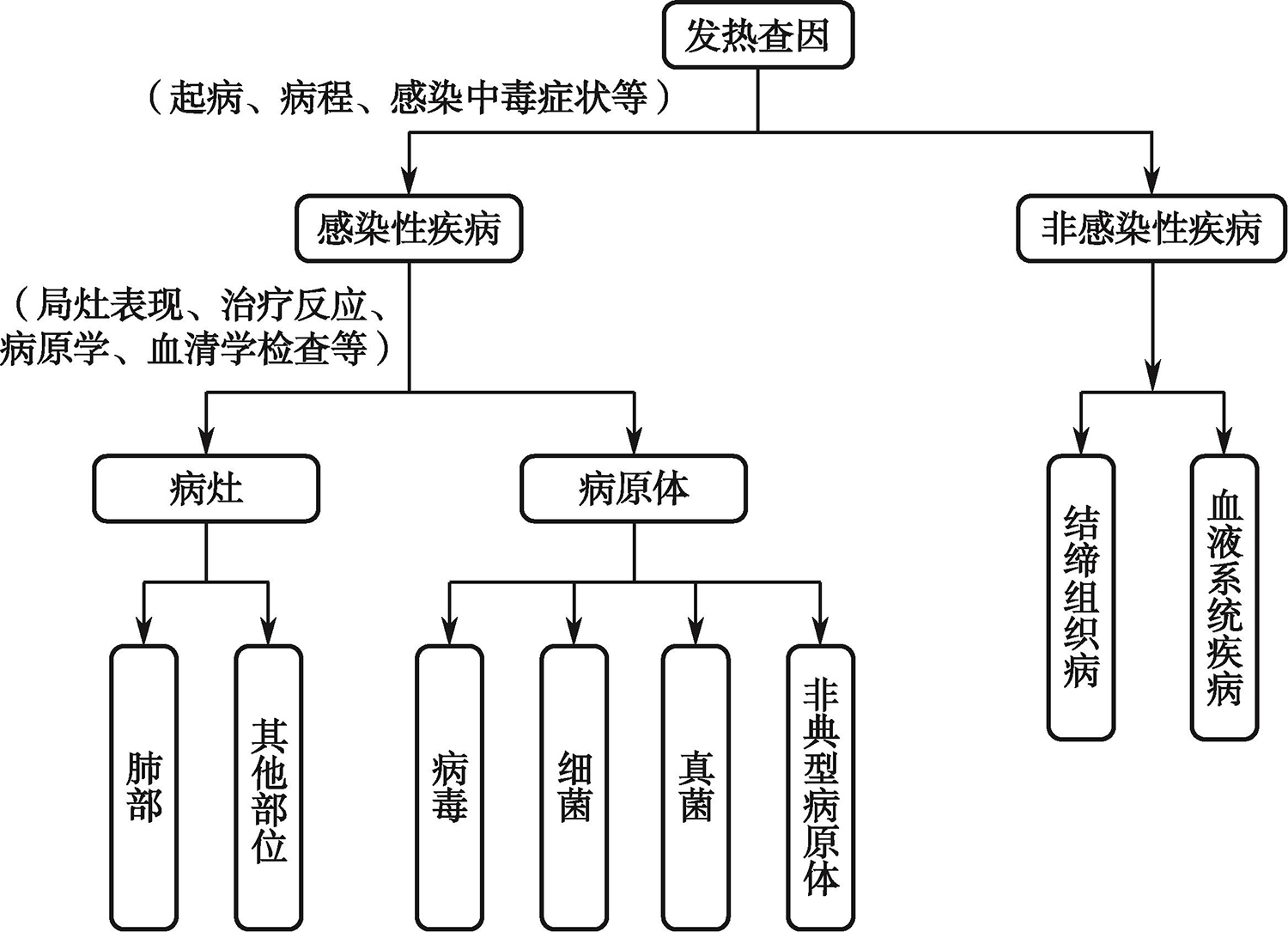
图4 诊断分析思维线路
不支持点:患者通过广谱抗生素(覆盖敏感细菌)足疗程治疗后,咳嗽、呼吸困难症状好转,但体温仍无下降趋势。
(2)病原体种类
病毒:患者热程超过3周,伴有皮疹、淋巴结肿大、肝功能异常,并有血清中EB病毒DNA定量升高,骨髓细胞学可见幼淋、网状及吞噬细胞,且无明确血液系统疾病依据,普通抗感染治疗后发热控制不佳,需考虑EB病毒感染,需进一步完善EB病毒感染相关血清学检测,必要时行组织活检检测病毒编码小RNA-1阳性细胞。
其他种类病原体:患者发热伴有呼吸系统表现,病程中使用大剂量激素、免疫抑制剂治疗,且效果不佳,微生物学检查阳性,需考虑肺部细菌、真菌感染;但因患者抗感染治疗后肺部症状体征改善,但发热未得到控制,需考虑到肺部细菌、真菌感染不好解释患者整个病程,病毒感染及其他非典型病原体感染不能排除,往后需进一步寻找病原学证据,并动态复查抗感染后炎症指标及肺部影像学变化。
EB病毒感染:EB病毒是双链DNA病毒,属于疱疹病毒科,EB病毒感染后可在人体内长期潜伏,人群感染率超过90%[1]。原发性EB病毒感染可分为自限性EB病毒感染和非自限性EB病毒感染,前者包括传染性单核细胞增多症,后者包括CAEBV和淋巴增殖性疾病,且与鼻咽癌、霍奇金淋巴瘤等多种肿瘤的发生密切相关[2]。CAEBV临床表现多样,主要表现为慢性或复发性传染性单核细胞增多症样表现,包括发热、肝脾淋巴结肿大、皮疹、肝功能损害、贫血、血小板减少等,病理改变几乎涉及所有脏器,伴随血清EB病毒抗体的异常改变(表1)或病毒载量的升高,病程中可出现严重的或致死的并发症,包括噬血细胞综合征、心肌炎、冠状动脉瘤、肝功能衰竭等[1]。CAEBV的病因目前尚不清楚,异常的病毒复制和受EB病毒感染的细胞偏离正常轨迹的增生可能是该病的双重病因[3]。诊断需符合以下3条标准:①持续或反复出现单核细胞增多症样表现;②血清EB病毒抗体滴度异常(包括抗VCA、抗EA)和/或受感染组织或外周血EBV-DNA升高;③损伤不能用其他疾病解释[4]。治疗方面,尚无确切治疗手段,总体预后不良[1]。该患者有长程发热,伴有传染性单核细胞增多症样表现,有EB病毒DNA复制证据,肺部细菌和真菌感染不好解释整个病程,支持CAEBV诊断。下一步需完善血清EB病毒特异性抗体检测,必要时行组织活检,检测EBER-1阳性细胞。
表1 EB病毒感染后血清中抗体的动态变化

2.非感染性疾病
(1)结缔组织病:
结缔组织病方面,患者除肺部外无肾脏、神经系统、眼耳鼻喉等多系统受累表现,无特征性自身抗体阳性,系统性红斑狼疮、系统性血管炎等依据不足;此外,患者长程发热,伴有皮疹、淋巴结肿大、白细胞升高,成人Still病需要考虑。但该疾病一般而言激素、免疫抑制剂治疗有效,与患者实际情况不符,并且其诊断需充分排除其他感染及非感染性疾病。
(2)血液系统疾病:
如淋巴增殖性疾病等,可表现为长程发热、淋巴结肿大、肝功能异常、血液系统损害等,但诊断需要组织病理学的直接证据,故目前依据不足。
四、进一步检查、诊治过程及随访
(一)进一步完善检查
1.EB病毒感染相关血清学检测(表2)。
表2 EB病毒感染相关血清学检测

2.12月14日EBV-DNA 4.02×102IU/ml。
3.12月13日肺部CT(及与12月3日肺部CT对比) 左下肺病变较前吸收(图5)。
.jpg)
图5 肺部CT(12月13日)
(二)治疗过程
12月8日改用左氧氟沙星联合氟康唑抗细菌、真菌(持续15天),同时开始使用更昔洛韦抗病毒(持续7天),患者咳嗽进一步好转,一般情况改善,12月13日复查肺部CT,病灶较前明显吸收。但患者体温仍高,直至12月21日后体温逐渐降至38℃以下,并波动于37~38℃,12月23日予以出院(未带药)。
(三)随访
患者规律门诊复查,出院2周内体温波动于38℃,4周内体温逐渐恢复正常,随访3年,未再次出现发热,检查无淋巴增殖性疾病依据。
五、最后诊断及诊断依据
(一)最后诊断
1.CAEBV
2.肺部感染(细菌+真菌)
(二)诊断依据
青年男性,病程20余天,反复发热、皮疹,并有全身淋巴结肿大,肝功能异常,EB病毒-DNA定量升高并有动态变化,血清EB病毒抗体异常。患者病程中出现呼吸系统症状、体征及肺部病灶,病原学检查阳性,抗感染治疗后呼吸系统症状改善、病灶消退但发热反复,出院后患者未使用特殊治疗,体温逐渐降至正常,长期随访未再次出现发热情况,故发热不好用其他感染性及非感染性疾病解释。综上,患者符合CAEBV诊断,并发肺部细菌、真菌感染。
六、经验与体会
1.CAEBV是一种可以导致长期发热及多种并发症的病毒感染性疾病。在可疑的发热原因不明的患者中,注意通过病史、体格检查及实验室检查寻找EB病毒活动性感染证据。
2.针对发热查因的患者,在应用经典发热查因诊断分析思路的基础上,需要结合患者具体情况具体分析,在一元论分析较为牵强时,不放弃其他合理可能性;同时抓住患者主要矛盾,优先解决主要问题,抽丝剥茧,揭示疾病真相。
七、专家点评
CAEBV属于EB病毒感染人体的多种形式之一,相对于传染性单核细胞增多症而言,CAEBV病程迁延、临床表现多样、并发症凶险、无确切治疗手段、总体预后不良。近年来,随着研究的深入和临床工作中的重视,对于该疾病的认识也在不断加深。在临床中,CAEBV患者可因长程发热、肝脾淋巴结肿大、血液系统损害,或以各种并发症为主要表现,就诊于感染科、血液科、风湿科、呼吸科、心内科等不同临床科室,需要临床医生对这种特殊的疾病类型引起重视、加强认识、寻找线索并仔细甄别;同时,也由于该疾病的诊断、治疗困难,近期及远期并发症多、预后不良,所以对确诊或疑诊病例的长期随访、密切追踪是非常重要的。
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
[1]COHEN JI,JAFE ES,DALE JK,et al. Characterization and treatment of chronic active Epstein-Barr virus disease: a 28-year experience in the United States[J]. Blood,2011,117(22):5835-5849.
[2]JEFFREY I,COHEN MD. Epstein-Barr virus infection[J]. New Engl J Med,2010,343(7):481-492.
[3]KIMURA H. Pathogenesis of chronic active Epstein-Barr virus infection:is this an infectious disease,lymphoproliferative disorder,or immunodeficiency ?[J]. Rev Med Virol,2006,16(4):251-261.
[4]OKANO M,KAWA K,KIMURA H,et al. Proposed guidelines for diagnosing chronic active Epstein-Barr virus infection[J]. Am J Hematol,2005,80(1):64-69.
人卫知识数字服务体系





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.