一、老年糖尿病患者高血糖控制的策略和治疗路径
《中国老年糖尿病诊疗指南(2021年版)》(简称《指南》)建议根据老年患者健康状态综合评估结果选择治疗药物:健康状态综合评估结果为良好(Group 1)和中等(Group 2)的老年患者参照老年T2DM患者非胰岛素治疗路径(图1)、老年T2DM患者胰岛素治疗路径(图2)和老年T2DM患者短期胰岛素治疗路径(图3)。当单药治疗3个月以上血糖仍控制不佳时,应联合不同机制的药物进行治疗,但要避免联用增加低血糖及其他不良反应风险的药物。经过规范的非胰岛素治疗无法达到血糖控制目标的老年患者应及时启动胰岛素治疗,使用胰岛素治疗方案应加强患者低血糖防治及胰岛素注射方法宣教,尽量减少低血糖的发生,做到“去强化”。
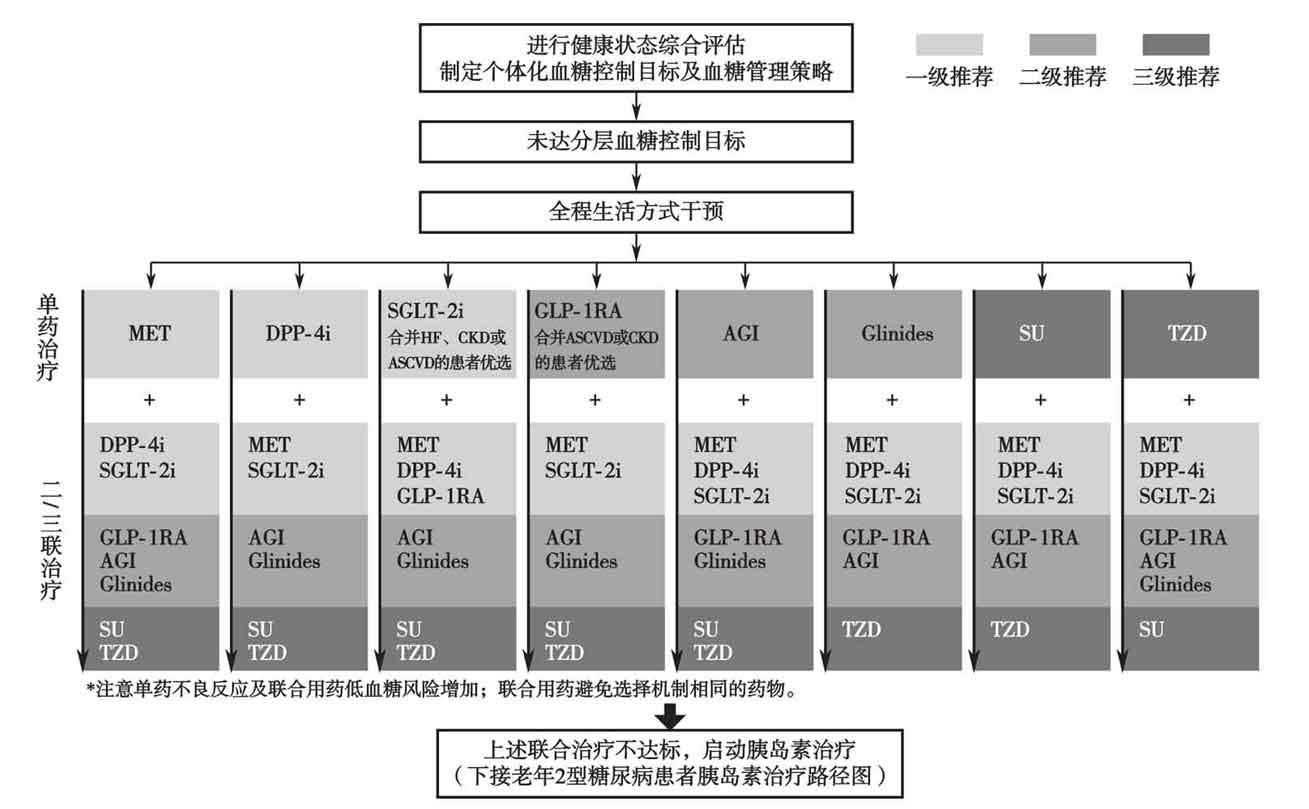
图1 老年T2DM患者非胰岛素治疗路径图
注:MET为二甲双胍;DPP-4i为二肽基肽酶Ⅳ抑制剂;SGLT-2i为钠-葡萄糖协同转运蛋白2抑制剂;GLP-1RA为胰高糖素样肽-1受体激动剂;AGI为α-糖苷酶抑制剂;Glinides为格列奈类药物;SU为磺脲类;TZD为噻唑烷二酮类;HF为心力衰竭;CKD为慢性肾脏病;ASCVD为动脉粥样硬化性心血管疾病。此路径图适用于健康状态良好(Group 1)和中等(Group 2)的老年患者。
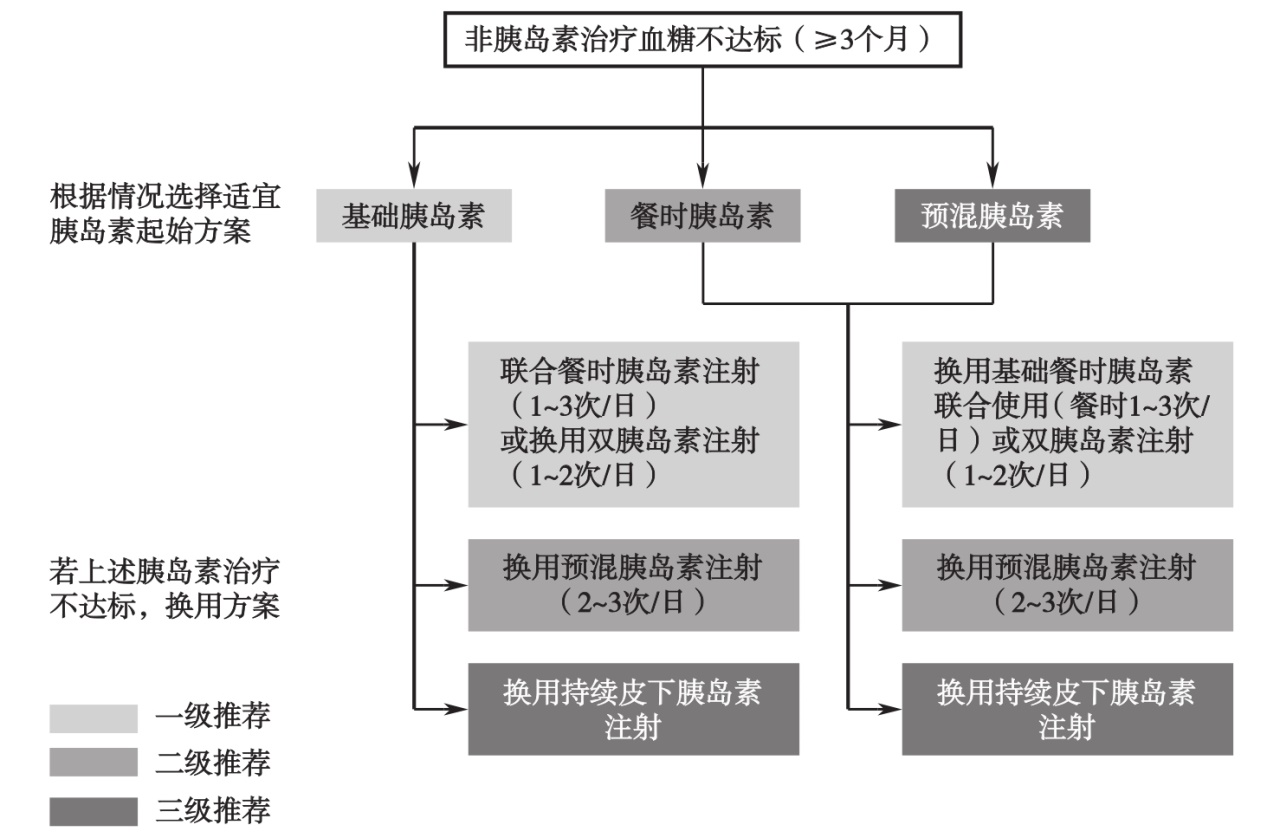
图2 老年T2DM患者胰岛素治疗路径图
注:上述胰岛素包括胰岛素和胰岛素类似物,优选类似物。选用预混胰岛素注射3次/d时需选用人胰岛素类似物。预混胰岛素、双胰岛素不能3次/d注射。此路径图适用于健康状态良好(Group 1)和中等(Group 2)的老年患者。
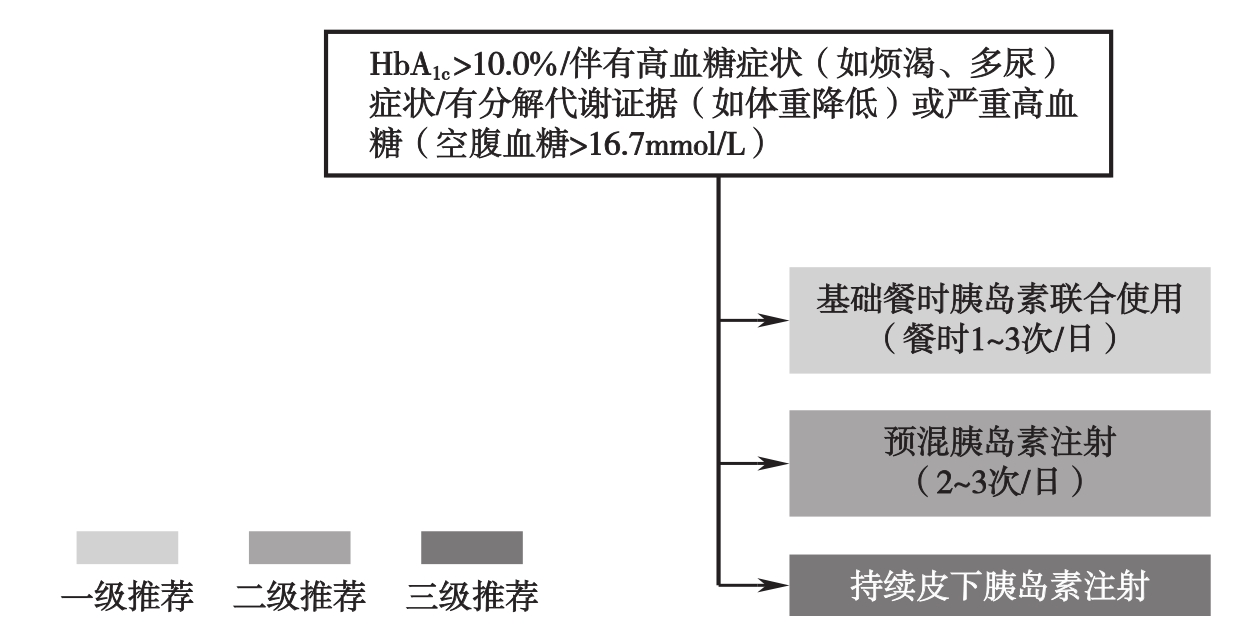
图3 老年T2DM患者短期胰岛素治疗路径图
注:此路径图参考2021年美国糖尿病学会发布的糖尿病医学诊疗标准临床指南;HbA1c为糖化血红蛋白;上述胰岛素包括胰岛素和胰岛素类似物,优选类似物;预混胰岛素类似物可3次/d注射,预混胰岛素、双胰岛素不能3次/d注射;短期胰岛素治疗时根据情况考虑停用非胰岛素治疗方案,高糖状态解除时应再次评估并优化治疗策略。
健康状态综合评估结果为差(Group 3)的患者(包括临终前状态的患者)由于循证医学证据较缺乏,《指南》未提供治疗路径。治疗时以不发生低血糖和严重高血糖为基本原则。应基于重要脏器功能、药物治疗反应、低血糖风险等,制定更为宽松的血糖控制目标,尊重患者及家属的意愿,选择合适的降糖方案,应用不易引起低血糖的口服药和/或超长效基础胰岛素(如德谷胰岛素、甘精胰岛素U300等)较使用每日多次的速效胰岛素或预混胰岛素更为安全,剂量也更容易调整。
(一)良好和中等健康状态的老年T2DM患者的非胰岛素治疗路径
营养治疗和运动治疗是老年糖尿病患者治疗的基础,应贯穿于糖尿病管理的始终。经生活方式干预后血糖仍未达标的老年患者,需考虑起始降糖药物治疗。《指南》依据低血糖风险、老年患者的健康状态进行一级、二级以及三级药物推荐。
如图1所示,二甲双胍、DPP-4抑制剂和SGLT2抑制剂的降糖疗效好,低血糖发生风险较低,作为老年T2DM患者非胰岛素降糖治疗的一级推荐药物。目前已发表的国际大型前瞻性随机、双盲、安慰剂对照CVOT临床研究均显示SGLT2抑制剂能够降低主要心血管不良事件(MACE)发生率、降低心力衰竭住院风险和带来肾脏获益,因此《指南》推荐合并ASCVD、心力衰竭或CKD的老年T2DM患者优先选择SGLT2抑制剂。GLP-1受体激动剂、α-糖苷酶抑制剂和格列奈类药物的低血糖风险也较低,但GLP-1受体激动剂常引起胃肠道不良反应,如恶心、呕吐、腹泻等,需警惕诱发或加重老年糖尿病患者营养不良、肌少症以及衰弱;同时GLP-1受体激动剂为注射用药,对患者的认知能力、行为能力要求更高。α-糖苷酶抑制剂的常见不良反应包括腹胀、腹泻、排气增多等胃肠道反应,影响了其在老年人群中的应用。格列奈类药物具有体重增加风险,且需多次餐前服用,对患者用药依从性要求较高。因此上述药物作为老年T2DM患者单药治疗的二级推荐药物,有一级推荐药物禁忌证或不耐受的患者可根据情况选择这些药物。
GLP-1受体激动剂的CVOT研究也证实其可降低老年T2DM患者的MACE和肾脏不良结局事件等发生风险,因此合并ASCVD或CKD的患者在不能使用SGLT2抑制剂时可考虑选用GLP-1受体激动剂。磺脲类药物易致低血糖及体重增加,噻唑烷二酮类药物可能导致体重增加、水肿、骨折和心力衰竭的风险增加,作为三级推荐药物。
当单药治疗3个月以上血糖仍控制不佳时,应联合不同机制的药物进行二联或三联治疗,但避免联用增加低血糖及其他不良反应风险的药物。由于DPP-4抑制剂与GLP-1受体激动剂均通过GLP-1发挥降糖效应,磺脲类药物与格列奈类药物均通过促进胰岛素分泌而降低血糖,因此不建议联合。在单药治疗基础上血糖未达标时,《指南》推荐优先联合使用低血糖风险低的二甲双胍、DPP-4抑制剂和SCLT2抑制剂。但对于合并ASCVD或心血管高危因素的口服SGLT2抑制剂降糖的老年T2DM患者,优先加用具有心血管获益或心血管安全性好的二甲双胍、DPP-4抑制剂或GLP-1受体激动剂;对于合并CKD的口服SGLT2抑制剂降糖的老年T2DM患者,可优先联用具有肾脏获益的GLP-1受体激动剂。单药治疗作为二级推荐药物的α-糖苷酶抑制剂、格列奈类药物和GLP-1受体激动剂在二/三联治疗时也作为二级推荐加用药物。磺脲类药物和噻唑烷二酮类药物由于其不良反应作为联合治疗的三级推荐药物,在加用前述降糖药物仍不能控制好血糖时可考虑联合用药。上述降糖药物联合治疗后血糖仍不达标时,需启动胰岛素治疗。
(二)良好和中等健康状态的老年T2DM患者的胰岛素治疗路径
经过规范非胰岛素治疗≥3个月无法达到血糖控制目标的老年患者应及时启动胰岛素治疗,《指南》胰岛素治疗路径中首次提出“去强化”,重在降低低血糖发生风险,包括:①对已应用胰岛素的老年糖尿病患者,应评估胰岛素治疗是否必需;②非胰岛素治疗可将血糖控制达标的老年糖尿病患者,应逐步将胰岛素进行减停;③高龄、预期寿命短或健康状态差(Group 3)的老年糖尿病患者不建议多针胰岛素治疗。同时使用胰岛素治疗方案应加强患者低血糖防治及胰岛素注射方法宣教,尽量减少低血糖的发生。此外,《指南》胰岛素治疗方案强调“尽量简化”,减少注射次数。《指南》推荐老年T2DM患者起始胰岛素治疗时首选基础胰岛素,用药方便、依从性高,适用于多数老年患者。由于胰岛素类似物与人胰岛素相比降糖效能相似,但在模拟生理性胰岛素分泌和减少低血糖发生风险方面胰岛素类似物优于人胰岛素,因此优选胰岛素类似物。餐时胰岛素和预混胰岛素由于注射次数较多,老年患者长期治疗的依从性和灵活性较差,因此分别作为胰岛素起始治疗的二级和三级推荐方案。
基础胰岛素治疗血糖不达标时,《指南》推荐优先联合餐时胰岛素注射(1~3次/d)或换用双胰岛素注射(1~2次/d)控制血糖;对于餐时胰岛素或预混胰岛素起始治疗血糖不达标的老年糖尿病患者优先推荐换用基础餐时胰岛素联合使用(1~3次/d)或双胰岛素注射治疗(1~2次/d);在老年患者中,尤其是长病程、自身胰岛功能较差、进餐不规律的患者,每日2~3次预混胰岛素治疗灵活性差,可能增加低血糖风险,因此作为二级推荐换用方案;上述方案均不合适时可换用持续皮下胰岛素注射。
(三)良好和中等健康状态的老年T2DM患者的短期胰岛素治疗路径
对于HbA1c>10.0%,或伴有高血糖症状(如烦渴多饮、多尿),或有分解代谢证据(如体重降低),或严重高血糖(空腹血糖>16.7mmol/L)的老年T2DM患者可采用短期胰岛素治疗。首选基础餐时胰岛素联合使用(餐时1~3次/d),次选预混胰岛素注射(2~3次/d),上述方案均不合适时可选择持续皮下胰岛素注射治疗。短期胰岛素治疗时根据情况考虑停用非胰岛素治疗方案。除自身胰岛功能衰竭患者外,老年糖尿病患者经短期胰岛素治疗血糖控制平稳、高糖毒性解除后,应及时减少胰岛素注射次数,再次评估并优化治疗策略。
以下按照推荐顺序,依次细解。
1 .二甲双胍
二甲双胍是《指南》推荐的老年T2DM患者首选一级推荐降糖药物。双胍类药物的主要药理作用是通过减少肝脏糖异生、抑制肝脏葡萄糖的输出而降低血糖,其低血糖风险小,不增加体重,可能有心血管获益。目前临床上使用的双胍类药物主要是盐酸二甲双胍,其也是国内外多个指南和/或共识推荐的老年T2DM患者的一线降糖药物以及药物联合中的基本用药。
二甲双胍的主要不良反应为消化道反应,如恶心、呕吐、食欲下降、腹部不适等,但这些副作用通常是一过性的,可通过随餐服用药物并缓慢增加剂量将其降至最低。老年患者的用药应从小剂量起步(500mg/d),逐渐增加剂量,最大剂量不应超过2550mg/d。二甲双胍缓释剂通过水合的聚合物基质缓慢释放活性药物,使药物一旦暴露在消化系统的液体中即可溶解,随餐服用时,在服药期间释放的二甲双胍与餐后胃肠道排空减慢的正常生理相结合,为不耐受速释二甲双胍消化道不良反应的T2DM患者提供了新的选择[46-47]。对于肾功能正常的老年T2DM患者,二甲双胍并没有具体的年龄限制,但若已出现肾功能不全,需在用药前及接受药物治疗期间定期监测肾功能(每3~6个月检查1次),并根据肾功能调整二甲双胍的剂量[2]。eGFR≥60ml/(min·1.73m2)时无须调整剂量,eGFR为45~59ml/(min·1.73m2)的老年患者应考虑减量,且不宜超过1g/天,eGFR<45ml/(min·1.73m2)时应考虑停药[2]。血管内注射碘化造影剂可能导致肾功能衰竭,并有引起二甲双胍蓄积和增加乳酸酸中毒的风险,因此eGFR≥60ml/(min·1.73m2)的老年患者在使用碘化对比剂造影检查时,需在当天停用二甲双胍,检查完至少48小时且复查肾功能无恶化后可继续用药;若患者eGFR为45~59ml/(min·1.73m2),需在接受含碘对比剂及全身麻醉术前48小时停药,之后仍需要停药48~72小时,复查肾功能无恶化后可继续用药[2]。肝功能不全(血清转氨酶超过3倍正常上限)、重度感染、外伤、外科大手术、低血压、酗酒以及存在可造成组织缺氧疾病(如失代偿性心力衰竭、呼吸衰竭等)的老年患者禁用二甲双胍。既往有乳酸性酸中毒病史的老年患者禁用二甲双胍。二甲双胍可能会增加老年糖尿病患者维生素B12缺乏的风险和严重程度[3],长期应用者易患高同型半胱氨酸血症、神经病变、认知障碍和抑郁,需定期监测患者的维生素B12水平[2],以便及时发现并纠正维生素B12缺乏。
2.DPP-4抑制剂
DPP-4抑制剂是《指南》推荐的一级降糖药。该类药物通过抑制DPP-4酶活性而减少GLP-1在体内的失活,提高内源性GLP-1的水平,以葡萄糖浓度依赖性的方式促进内源性胰岛素分泌,抑制胰高血糖素分泌,降低血糖[12]。DPP-4抑制剂是近年来国内外指南和/或共识推荐的老年糖尿病一线降糖药之一。目前在国内上市的DPP-4抑制剂为西格列汀、维格列汀、沙格列汀、阿格列汀和利格列汀(按上市顺序)。多项临床研究探究了DPP-4抑制剂在中国T2DM人群中的降糖疗效,可使HbA1c降低0.4%~0.9%,5种DPP-4抑制剂的降糖疗效相似[48]。DPP-4抑制剂单独应用时一般不增加低血糖发生风险,与磺脲类药物相比低血糖发生风险低约90%[13]。荟萃分析显示,DPP-4抑制剂对体重影响中性[49],不增加胃肠道不良事件的发生风险[50]。DPP-4抑制剂在老年T2DM患者中的耐受性及有效性也得到了证实,因此适用于老年患者[14]。
在心血管安全性方面,目前国际上开展了阿格列汀、西格列汀、利格列汀和沙格列汀的多中心、前瞻性、随机、双盲、大规模心血管结局试验(CVOT)。EXAMINE研究以阿格列汀为研究药物,是一项多中心、随机、双盲、安慰剂对照的非劣效性临床试验。主要终点事件是主要心血管不良事件(MACE),包括心血管死亡、非致死性心肌梗死、非致死性卒中(3P-MACE)。结果显示,阿格列汀组和安慰剂组的3P-MACE发生率差异无统计学意义[51]。以沙格列汀为研究药物的SAVOR-TIMI53研究显示,沙格列汀组和安慰剂组3P-MACE发生率差异无统计学意义,但沙格列汀增加了有心血管疾病高危因素患者因心力衰竭住院的风险[17]。而中国人群亚组数据并未观察到沙格列汀组患者心力衰竭住院风险增高[48]。以西格列汀为研究药物的TECOS研究也是一项随机、双盲、安慰剂对照、事件驱动型的临床试验,主要复合终点为首次发生心血管事件,包括心血管死亡、非致死性心肌梗死、非致死性卒中、需要住院治疗的不稳定型心绞痛(4P-MACE)。结果显示,西格列汀组与安慰剂组相比4P-MACE发生率无差异[15]。2019年发表的CARMELINA研究以利格列汀为研究药物,结果显示利格列汀不增加3P-MACE的风险[16]。其中SAVOR-TIMI53、TECOS和CARMELINA研究的老年亚组结果与总人群结果一致,DPP-4抑制剂不增加老年患者心血管死亡、非致死性心肌梗死、非致死性卒中等3P/4PMACE的发生风险[15-17]。因此DPP-4抑制剂在老年患者中的心血管安全性总体较好。
在肾脏获益方面,CARMELINA研究的次要终点是肾脏复合结局(肾性死亡、首次发生终末期肾病或持续eGFR下降≥40%),与安慰剂相比,利格列汀可有效延缓蛋白尿的进展,不增加老年患者肾脏复合终点事件的发生风险[16]。此外,SAVOR-TIMI53研究也对肾脏结局进行分析,发现对于尿白蛋白水平正常的患者,沙格列汀也具有减少蛋白尿的作用[17]。TECOS研究结果未发现西格列汀能降低T2DM患者临床相关肾脏不良事件发生风险[15]。
在肝肾功能与药物剂量调整方面,利格列汀仅5%经肾脏排泄,因此可用于任何肾功能状态的老年患者,无须调整药物剂量。其余4种DPP-4抑制剂75%以上经肾脏排泄,因此肾功能不全的患者需根据药物说明书调整药物剂量或停用。参照说明书,利格列汀在肝功能不全、沙格列汀在肝功能受损的患者中应用时无须调整药物剂量,西格列汀在轻中度肝功能不全的患者中应用时无须调整药物剂量,肝功能异常(血清丙氨酸氨基转移酶或天冬氨酸氨基转移酶超过正常值上限3倍或持续升高)的患者禁用维格列汀。阿格列汀不依赖肝脏CYP450酶代谢,绝大部分由肾脏代谢,与经肝脏代谢的药物相互作用少,因此临床上可与经肝脏CYP450酶代谢的其他降糖药、他汀类药物和部分心血管类药物等联合使用,无须调整剂量,但肝病患者也要慎用。
EXAMINE、TECOS和SAVOR-TIMI53研究均显示DPP-4抑制剂显著增加患者急性胰腺炎的发生风险[13]。因此,若怀疑患者有胰腺炎,应及时停止使用本类药物。
3.SGLT2抑制剂
SGLT2抑制剂是《指南》推荐的一级用药,尤其对于合并ASCVD、心力衰竭和CKD的患者。SGLT2抑制剂通过抑制近端肾小管SGLT2的活性增加尿葡萄糖排泄,不依赖胰岛素,达到降糖作用[18-19]。单药治疗能显著降低HbA1c0.5%~1.2%,极少发生低血糖[20-22],减重0.6~3.0kg,特别是减少内脏脂肪[23]。我国临床使用的SGLT2抑制剂按批准顺序包括恩格列净、卡格列净和达格列净。
在心血管获益方面,SGLT2抑制剂在一系列大型前瞻性、随机、双盲、安慰剂对照心血管结局的临床研究中显示了心血管获益。EMPAREG OUTCOME试验显示与安慰剂相比,恩格列净使总人群主要终点事件3P-MACE发生风险降低14%;次要终点事件中,恩格列净可有效降低T2DM患者的全因死亡率、心血管疾病病死率,并明显降低心力衰竭住院风险[22]。老年亚组分析结果与总人群相似,恩格列净可降低老年T2DM患者3P-MACE和心力衰竭住院风险[24]。CANVAS试验结果显示,卡格列净也可明显降低T2DM患者主要终点事件3P-MACE的发生率,同时降低心力衰竭住院风险[21]。老年亚组结果同样与总人群一致[25]。卡格列净的肾脏结局试验(ROT)同样证明老年亚组中卡格列净可降低T2DM患者心血管死亡或心力衰竭住院风险[27]。关于达格列净的大型临床研究DECLARE-TIMI58试验发现,与安慰剂相比,达格列净能降低T2DM患者的心血管死亡和心力衰竭住院风险[20],在老年亚组分析中得到的结果与总人群一致[26]。因此SGLT2抑制剂能给老年T2DM患者带来心血管保护作用。
在肾脏获益方面,CRENDENCE试验结果显示与安慰剂相比,卡格列净能使主要终点事件(终末期肾病、血清肌酐倍增、肾脏或心血管死亡)的发生风险下降达30%;使终末期肾病、血清肌酐倍增、肾脏死亡的次要终点事件风险降低34%,终末期肾病风险下降32%,透析、肾移植或肾脏死亡风险降低28%,每年延缓慢性eGFR下降速度可达2.7ml/(min·1.73m2)。老年亚组结果与总人群一致[27]。达格列净CVOT研究DECLARE-TIMI58中的一个次要终点事件为eGFR持续下降至少40%直到低于60ml/(min·1.73m2)、终末期肾病、肾脏死亡。与安慰剂相比,达格列净使T2DM患者肾脏结局事件发生风险下降47%[28]。老年亚组结果显示,达格列净对心肾复合结局的改善与总人群一致[26]。恩格列净的CVOT EMPA-REG OUTCOME研究也分析了肾脏结局,包括出现肾脏病变或加重(进展到大量蛋白尿、血清肌酐倍增、起始肾脏替代治疗、肾病死亡)和发生蛋白尿。结果显示,恩格列净可使T2DM患者肾脏结局事件发生风险下降39%[29]。老年亚组分析发现恩格列净对肾脏结局的改善与总人群一致[24]。
SGLT2抑制剂常见的不良反应为泌尿生殖系统感染、血容量减少等。老年患者使用时风险可能更高,需密切关注。SGLT2抑制剂在轻、中度肝功能受损(Child-Phgh A级,B级)患者中使用无须调整剂量,在重度肝功能受损(Child-Phgh C级)患者中不推荐使用。《中国2型糖尿病防治指南(2020年版)》[48]和美国糖尿病学会(ADA)2020年发布的针对降糖药物治疗的“糖尿病医学诊疗标准”[45]推荐SGLT2抑制剂不用于eGFR<30ml/(min·1.73m2)的患者。参照说明书,《指南》推荐老年糖尿病患者eGFR<45ml/(min·1.73m2),不建议使用达格列净、卡格列净,不应使用恩格列净。eGFR<30ml/(min·1.73m2)的患者禁用卡格列净和达格列净。SGLT2抑制剂上市后临床监测中有少见的酮症酸中毒报告。
综上,SGLT2抑制剂具有不依赖于胰岛素而发挥降糖作用的优势,低血糖风险低,可降低体重和发挥多种代谢保护效应。近年来多项大型国际前瞻性临床研究证实了SGLT2抑制剂在减少心血管死亡、降低心力衰竭住院风险和改善肾脏结局等方面的获益,在老年亚组中也有相似结果。因此,《指南》推荐SGLT2抑制剂作为合并ASCVD、心力衰竭或CKD的老年T2DM患者的优选药物。
4.GLP-1受体激动剂
GLP-1受体激动剂是《指南》推荐的老年T2DM患者单药治疗的二级推荐药物。GLP-1受体广泛分布于胰岛细胞、胃肠道、肺、脑、肾脏、下丘脑、心血管系统、肝脏、脂肪、骨骼肌等。GLP-1受体激动剂通过激活GLP-1受体而发挥作用,以葡萄糖浓度依赖的方式促进胰岛素分泌和抑制胰高血糖素分泌,同时增加脂肪和肌肉组织对葡萄糖的摄取和利用,抑制肝脏葡萄糖的产生,并延缓胃排空,抑制食欲中枢、减少进食量,发挥降血糖作用;兼具降低体重、血压和血脂的作用,因此更适用于胰岛素抵抗、腹型肥胖的糖尿病患者[30-32]。目前国内上市的GLP-1受体激动剂有艾塞那肽、利拉鲁肽、利司那肽、度拉糖肽、贝那鲁肽和洛塞那肽。根据分子结构特点,GLP-1受体激动剂又可分为两类:①与人GLP-1氨基酸序列同源性较低,基于美洲蜥蜴唾液多肽Exendin结构合成,如艾塞那肽、利司那肽和洛塞那肽;②与人GLP-1氨基酸序列同源性较高,基于天然人GLP-1结构,通过加工修饰、重组合成,如利拉鲁肽、贝那鲁肽、度拉糖肽等。这些GLP-1受体激动剂均须皮下注射。利拉鲁肽每日注射一次,可在任意时间注射。利司那肽每日注射一次,可在任意一餐前注射。贝那鲁肽每餐前注射。艾塞那肽周制剂、洛塞那肽、度拉糖肽每周注射一次,且无时间限制。GLP-1受体激动剂灵活的给药方式提高了老年糖尿病患者用药的依从性,周制剂的用药依从性更高。
GLP-1受体激动剂能有效降低血糖,可使HbA1c下降0.55%~1.21%,使空腹血糖下降0.73~1.97mmol/L,同时减轻体重[32]。此外,口服降糖药二甲双胍、磺脲类不能将血糖控制达标时,加用GLP-1受体激动剂可进一步改善血糖。艾塞那肽联合磺脲类和/或二甲双胍,与安慰剂相比可额外使HbA1c降低0.8%,体重下降1.1kg[52]。二甲双胍和/或磺脲类控制不佳的T2DM患者加用利司那肽,24周后空腹血糖较安慰剂组下降0.48mmol/L,餐后2小时血糖下降4.28mmol/L,HbA1c降低0.36%[53]。二甲双胍和/或磺脲类控制不佳的T2DM患者给予度拉糖肽1.5mg、0.75mg治疗26周,HbA1c分别降低1.73%和1.33%[54]。真实世界研究显示,贝那鲁肽治疗3个月后空腹血糖较基线降低3.05mmol/L,HbA1c下降2.87%[55]。因此GLP-1受体激动剂具有良好的降糖效果,可作为二甲双胍和/或磺脲类药物治疗后血糖控制不佳的补充用药。单独应用GLP-1受体激动剂时低血糖发生风险低。
GLP-1受体激动剂在老年人群(≥65岁)中的安全性和有效性也得到了证据支持。日本一项Ⅲ期临床研究评估了老年T2DM患者给予每周一次0.75mg度拉糖肽皮下注射后的安全性和有效性,结果显示与基线相比,26周度拉糖肽注射可显著降低老年患者的HbA1c,且与年龄和体重无关[33]。利司那肽在老年T2DM患者中的安全性和有效性Ⅲ期临床试验结果显示,与安慰剂相比,每天注射20μg利司那肽可显著降低老年患者的HbA1c水平,而低血糖发生风险与安慰剂组类似[34]。针对利拉鲁肽的Ⅲ期临床评估结果也显示,老年T2DM患者每日一次利拉鲁肽皮下注射1.8mg或1.2mg持续26周,HbA1c较安慰剂组分别降低0.91%和0.87%[35]。因此GLP-1受体激动剂在老年T2DM患者中的安全性和降糖效应与一般成人糖尿病相似。
在心血管和肾脏获益方面,全球已有多项随机、双盲、安慰剂对照大型临床研究证实GLP-1受体激动剂可降低T2DM患者心血管不良事件和肾脏不良结局发生风险。LEADER研究显示,与安慰剂相比,利拉鲁肽可降低存在心血管事件高风险的T2DM患者的MACE(即心血管死亡、非致死性心肌梗死或非致死性卒中)发生率,降低心血管疾病死亡和全因死亡[37]。REWIND研究结果显示,有心血管疾病和心血管危险因素的T2DM患者,度拉糖肽可以使MACE发生风险降低12%。亚组分析显示,无论患者是否有心血管疾病史,其MACE风险比为0.87,提示度拉糖肽对心血管一级预防和二级预防均有效,且66岁及以上与66岁以下患者结果一致。相较于安慰剂组,度拉糖肽治疗组非致死性卒中风险发生率显著降低24%[36]。评估利司那肽用于合并急性冠脉综合征的T2DM患者的ELIXA试验和迄今为止规模最大的GLP-1受体激动剂临床试验EXSCEL显示,利司那肽组和艾塞那肽组与安慰剂组相比MACE复合终点发生率无差异[56-57]。试验设计和受试者人群的差异可能部分解释GLP-1受体激动剂的不同心血管获益。最新的针对全球56004名患者的7项大型临床研究(ELIXA、LEADER、SUSTAIN-6、EXSCEL、HARMONY、REWIND及PIONEER 6)荟萃分析显示,GLP-1受体激动剂降低12%MACE发生率,降低12%心血管死亡风险,减少16%致死性和非致死性卒中,减少9%致死性或非致死性心肌梗死,降低12%全因死亡风险,减少9%因心力衰竭住院,减少17%肾脏复合终点(新发大量蛋白尿,肾小球滤过率下降30%,进展至终末期肾病,或肾脏疾病导致死亡)。未观察到严重低血糖、胰腺癌及胰腺炎风险增加[58]。因此,GLP-1受体激动剂适用于合并ASCVD或高危心血管疾病风险的T2DM患者,且低血糖风险较低。应考虑选择简便的、有降糖以外获益的GLP-1受体激动剂[38]。
尽管GLP-1受体激动剂降糖疗效确切,具有心血管和肾脏保护效应,低血糖发生风险较低,但由于GLP-1受体激动剂胃肠道不良反应,如恶心、呕吐、腹泻等发生率较高,且有延缓胃排空的作用,须警惕诱发或加重老年糖尿病患者营养不良、肌少症以及衰弱。同时GLP-1受体激动剂为注射用药,对患者的认知能力、行为能力要求更高。因此《指南》将其作为二级推荐药物。
5.α-糖苷酶抑制剂
《指南》建议单药治疗时α-糖苷酶抑制剂作为二级推荐药物。食物中淀粉、糊精和双糖的分解和吸收需要α-糖苷酶,α-糖苷酶抑制剂通过抑制小肠中此类酶的活性,延缓碳水化合物的分解、吸收,从而降低餐后血糖。适用于高碳水化合物饮食结构和餐后血糖升高的老年T2DM患者,推荐患者每日服用2~3次,用餐前即刻吞服或与第一口食物同时嚼服。国内上市的α-糖苷酶抑制剂有阿卡波糖、伏格列波糖和米格列醇。
该类药物单独使用低血糖风险较低,并有改善餐前反应性低血糖的作用。老年患者无须调整服药剂量和次数,但若在服药中出现低血糖应使用葡萄糖纠正(静脉注射或口服);因α-糖苷酶活性被抑制,寡糖及多糖的消化和吸收受阻,故食用蔗糖或淀粉等碳水化合物升糖效果差,血糖水平不能迅速提高。α-糖苷酶抑制剂是少数可用于干预糖耐量异常的口服降糖药之一,小规模研究显示其可能降低心血管并发症的发生率[59]。一项针对老年T2DM住院患者的随机对照临床试验显示,餐后血压波动与餐后血糖呈正相关,阿卡波糖改善了老年T2DM患者餐后血压的下降幅度以及下降持续时间,缓解了老年糖尿病患者餐后血压波动,但具体机制不明确[7]。
α-糖苷酶抑制剂的常见不良反应包括腹胀、腹泻、排气增多等胃肠道反应,故有肠道炎症、慢性肠道疾病伴吸收或消化不良、部分性肠梗阻或有肠梗阻倾向、结肠溃疡以及因肠道充气而加重病情的患者禁用α-糖苷酶抑制剂。不良胃肠道反应在一定程度上也影响了其在老年人群中的应用,应从小剂量起始,逐渐增加剂量。大剂量使用α-糖苷酶抑制剂可使肝功能受损,肝功能异常的老年T2DM患者禁用此药。有肾功能损害(血肌酐超过177μmol/L)、严重造血系统功能障碍、恶性肿瘤、酗酒、使用泻剂或止泻剂、服用助消化的酶制剂(如淀粉酶、胰酶)的老年T2DM患者应避免使用α-糖苷酶抑制剂。《指南》建议单药治疗时α-糖苷酶抑制剂作为二级推荐药物。
6.格列奈类
《指南》建议单药治疗时格列奈类作为二级推荐药物。格列奈类药物为非磺脲类胰岛素促泌剂,通过促进胰岛素的早时相分泌,从而降低餐后血糖。格列奈类降糖药主要适用于以餐后血糖升高为主的老年T2DM患者,或与长效胰岛素联合应用治疗β细胞尚有一定分泌功能者。格列奈类药物的化学结构与磺脲类不同,对磺脲类药物过敏的老年T2DM患者可用格列奈类药物治疗[60]。我国上市的格列奈类药物主要有瑞格列奈、那格列奈和米格列奈。
格列奈类药物降糖效果和磺脲类药物相近,但低血糖风险较低[48]。但该类药物须餐前15分钟内服用,不进食时不服药,对患者用药依从性要求较高。格列奈类药物主要经肝脏代谢,在体内的代谢时间较短,可用于轻、中度肝肾功能不全的老年患者,无须调整剂量,其中瑞格列奈在不同肾功能状态的患者全程可用。
7.磺脲类
《指南》建议单药治疗时磺脲类作为三级推荐药物。磺脲类降糖药物属于胰岛素促泌剂,其作用机制主要是通过刺激胰岛β细胞分泌胰岛素,增加体内的胰岛素水平而降低血糖,部分磺脲类药物(如格列美脲)可增强外周组织对胰岛素的敏感性,减少肝糖的输出。目前我国上市的磺脲类药物主要有格列本脲、格列齐特、格列吡嗪、格列喹酮和格列美脲。
磺脲类药物降糖疗效明确,但易致低血糖及体重增加,特别是在老年患者和肝肾功能不全的患者中,因此《指南》建议其作为老年T2DM患者单药治疗的三级推荐药物。长效磺脲类药物(如格列本脲)的上述不良反应更常见,老年患者应避免或谨慎使用[4];短效类药物(如格列吡嗪、格列美脲)以及药物浓度平稳的缓释、控释剂型可在权衡其获益和风险后选用。肾功能不全的老年糖尿病患者选择磺脲类药物时宜选择具有肾脏保护作用的格列喹酮[61],其血浆半衰期为1.5小时,仅5%代谢产物经肾脏排泄,95%经粪便排泄,且代谢产物无活性,不易产生药物蓄积作用,因此其安全性高,低血糖风险较低。
老年T2DM患者通常合并多种疾病,如临床联合用药不当,容易引起药物相互作用,导致低血糖的发生。磺脲类药物在人体内主要经过肝脏的细胞色素P450酶(CYP450酶)中的CYP2C9和CYP2C19代谢,当这些代谢酶受到抑制时,容易使药物代谢减少而血药浓度急剧上升,导致发生低血糖的风险增加。因此,磺脲类药物与经CYP2C9酶代谢的他汀类药物(阿托伐他汀、瑞舒伐他汀等)、抗菌药物(克拉霉素、氟康唑等和左氧氟沙星等)和部分心血管类药物(氯吡格雷和氯沙坦等),以及经CYP2C19代谢的质子泵抑制剂类药物(奥美拉唑、雷贝拉唑和兰索拉唑等)等合用时,应警惕低血糖事件及其他不良反应[5]。
8.噻唑烷二酮类
《指南》建议单药治疗时噻唑烷二酮类作为三级推荐药物。噻唑烷二酮类主要通过激活过氧化物酶体增殖激活受体γ(PPARγ)起作用,被称作胰岛素增敏剂,可明显减轻胰岛素抵抗,通过增加外周组织对胰岛素的敏感性而发挥降糖作用。我国上市的噻唑烷二酮类包括罗格列酮、吡格列酮。
噻唑烷二酮类药物可有效降低血糖。荟萃分析显示,基线HbA1c较高的T2DM患者、干预试验持续时间越长的患者HbA1c降幅越大[9]。一项随机对照临床试验研究显示,在心血管病高风险的T2DM患者中,与安慰剂相比,吡格列酮可降低其心血管事件的发病率和死亡率,并减少胰岛素剂量[8]。但该类药物有可能导致患者体重增加、水肿和心力衰竭的风险增加,因此有充血性心力衰竭(纽约心脏学会心功能分级NYHA Ⅲ级以上)的老年患者应避免或谨慎使用该类药物[4]。
单独使用噻唑烷二酮类时不易诱发低血糖,但与胰岛素或胰岛素促泌剂联用时可增加低血糖风险。此外,一项在使用噻唑烷二酮类治疗的老年T2DM患者中开展的纵向观察性研究显示,噻唑烷二酮类的使用与老年女性非脊柱骨折的增加有关,停药后骨折发生率相应减少[10];另一项评估噻唑烷二酮类对骨密度和骨转换影响的荟萃分析显示,噻唑烷二酮类治疗造成患者骨丢失,且在停药一年后仍无法逆转[11]。因此,有严重骨质疏松和骨折病史的老年T2DM患者应禁用此类药物。
综上,尽管噻唑烷二酮类药物可改善胰岛素敏感性,单独使用时低血糖风险较低,但由于其可能增加心力衰竭、骨质疏松、跌倒或骨折等老年患者常见伴发病的风险,因此《指南》将其列为单药治疗的三级推荐药物。
9.胰岛素
胰岛素治疗是控制血糖的重要手段之一。T1DM患者需依赖外源性胰岛素控制血糖,维持生命。与成人T2DM患者相似,老年T2DM患者在营养治疗、运动治疗和非胰岛素药物治疗的基础上,血糖控制仍未达标,可加用胰岛素治疗。
胰岛素注射治疗较口服降糖药物更复杂,涉及多个环节,包括胰岛素药物选择、治疗方案、注射装置、注射方法、血糖监测技术、根据血糖监测结果进行调整等。因此胰岛素注射治疗对患者的认知能力、视力、行动力、自我管理能力要求较高。而老年患者健康状况个体差异较大,常伴有认知功能下降、自我管理能力降低,因此在起始胰岛素治疗前,需要充分考虑老年糖尿病患者的整体健康状态、血糖升高的特点和低血糖风险等因素,权衡患者获益风险比,个体化选择治疗方案。
在老年糖尿病患者中,胰岛素治疗方案应强调“去强化”。对于已应用胰岛素的老年糖尿病患者,应评估胰岛素治疗是否必需,以及是否可以简化胰岛素治疗方案。高龄、预期寿命短或健康状态差(Group 3)的老年糖尿病患者不建议多针胰岛素治疗。非胰岛素治疗可将血糖控制达标的老年糖尿病患者,应逐步将胰岛素进行减停。必须联用胰岛素才能将血糖控制满意的老年糖尿病患者,应尽量简化胰岛素方案,需考虑下列几点:①尽量减少注射次数;②采用长效或超长效胰岛素类似物控制空腹及餐前血糖满意后,餐后血糖不达标时再考虑加用餐时胰岛素;③尝试将预混胰岛素转换为基础胰岛素,以简化方案并降低低血糖风险。
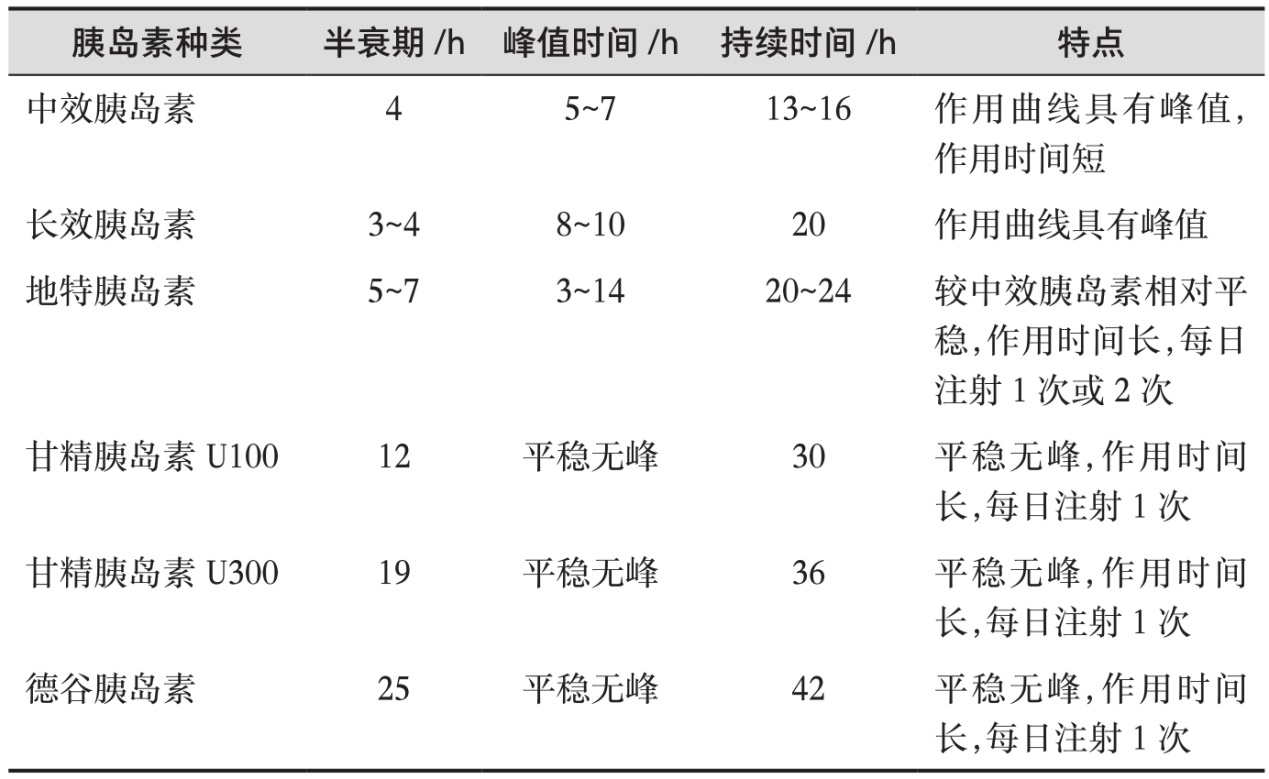
2020年ADA最新发布的《糖尿病医学诊疗标准》指出,每日一次的基础胰岛素注射治疗副作用最小,可能是老年患者的一个合理选择[4]。《指南》同样推荐老年T2DM患者起始胰岛素治疗时首选基础胰岛素,用药方便、依从性高,适用于多数老年患者。经皮下注射的外源性基础胰岛素可部分模拟正常人体的生理性基础胰岛素分泌情况,帮助控制基础血糖。建议基础胰岛素在早上注射,以降低低血糖,尤其是夜间低血糖的发生风险。目前,国内外临床应用的基础胰岛素主要包括中效胰岛素(中性鱼精蛋白锌胰岛素)、长效胰岛素(精蛋白锌胰岛素)、长效人胰岛素类似物(地特胰岛素、甘精胰岛素U100、甘精胰岛素U300、德谷胰岛素)(表1[39])。《指南》推荐老年T2DM患者选择基础胰岛素时,应选择血药浓度较平稳的剂型(如德谷胰岛素、甘精胰岛素U100、甘精胰岛素U300),其中甘精胰岛素U300和德谷胰岛素是两种新型的长效胰岛素类似物,具有相似的降糖效果,作用时间均比甘精胰岛素U100更长,且血糖控制更平稳、低血糖发生风险更低[48]。起始剂量可根据体重进行计算,通常设定为0.1~0.3U/(kg·d)[39]。起始基础胰岛素治疗后,需在尽量避免低血糖的情况下,根据空腹血糖水平及时调整胰岛素剂量,每周调整2~6U,直至空腹血糖达到预定目标。有自我管理能力、可感知低血糖并进行自我血糖监测的老年患者,基础胰岛素可每3天调整2U直至空腹血糖达标。甘精胰岛素可采用每天调整1U直至空腹血糖达标的方法进行剂量调整。若空腹血糖达标但HbA1c不达标时,应重点关注餐后血糖,必要时可添加餐时胰岛素;从餐后血糖最高的一餐加起,随后添加其他餐时胰岛素直至血糖控制达标[40]。基础胰岛素联合餐时胰岛素(3次/d)较符合人体生理胰岛素分泌模式,但复杂的给药方案会降低患者长期治疗的依从性。双胰岛素每日注射1~2次,与多次胰岛素注射疗效相当,注射次数少,患者用药依从性较高[41],并在老年糖尿病患者中具有与非老年患者相似的药代动力学、疗效和安全性[42-43]。预混胰岛素与基础胰岛素联合餐时胰岛素方案相比注射次数少,但在老年患者中,尤其是长病程、自身胰岛功能较差、进餐不规律的患者中,每日2次预混胰岛素治疗灵活性差,可能增加低血糖风险[44]。
表1 基础胰岛素种类及特点
总之,胰岛素是一种有效的降糖药物,但对患者的知识水平、认知能力、自我管理能力、行动力等均要求较高,低血糖风险也相对较高。因此在老年糖尿病患者起始胰岛素治疗前,需要充分考虑患者的整体健康状态、血糖升高特点和低血糖风险等因素,权衡患者获益风险比,个体化选择治疗方案,降低老年糖尿病患者的低血糖风险和获得最大降糖效益。
(四)健康状态综合评估结果为差(Group 3)患者的血糖管理
包括临终前状态的患者,由于循证医学证据较缺乏,《指南》未提供治疗路径,不建议依据上述路径进行方案选择。治疗时以不发生低血糖和严重高血糖为基本原则。应基于重要脏器功能、药物治疗反应、低血糖风险等,制定相对宽松的血糖控制目标,尊重患者及家属的意愿,选择合适的降糖方案,应用不易引起低血糖的口服药和/或超长效基础胰岛素较使用每日多次速效胰岛素或预混胰岛素更为安全。
二、老年糖尿病分级诊疗及转诊
基层医疗机构是被世界卫生组织认可的控制糖尿病不可或缺的重要环节,是实施分级诊疗制度的重要阵地。尤其对于人群越来越庞大的老年糖尿病患者,且其具有并发症和/或伴发症多、低血糖风险高、行动力和认知能力下降、自我管理能力差等特点,因此基层社区医务人员更是筛查、诊断、治疗、随访、教育和管理老年糖尿病患者的主力军。
根据《国家基层糖尿病防治管理指南(2018)》[62],基层医疗机构应成立由家庭医生、护士、公共卫生人员等组成的糖尿病管理团队,与二级及以上医疗卫生机构专科医师分工协作;配置糖尿病管理所需的基本设备,如血生化分析仪、便携式血糖仪、血压计、身高体重计、测量腰围的软尺等;保障基本降糖药物,包括二甲双胍、胰岛素促泌剂、α-糖苷酶抑制剂、噻唑烷二酮类药物和胰岛素;向居民提供糖尿病健康管理服务,与上级医院建立协作机制,实现双向转诊。此外,基层医疗机构还需全面规范并提升基层医生对糖尿病的诊疗水平与管理能力,开展糖尿病专科培训[63]。
基层医务人员可参照《指南》完成对老年糖尿病患者的健康教育、筛查、诊断、治疗及长期随访管理工作,对老年糖尿病患者进行规范化综合管理。此外须识别出不适合在基层诊治的老年糖尿病患者并及时转诊。参照《2型糖尿病分级诊疗与质量管理专家共识》,老年糖尿病患者的双向转诊标准及转诊前急症紧急处理如下[63]。
1.上转至二级及以上医院的标准
(1)诊断和分型困难者:①初次发现血糖异常,病因和分型不明确的老年糖尿病患者;②治疗过程中,需要再次明确分型诊断的患者。
(2)治疗过程中遇到困难者:①不明原因或经基层医生处理后反复发生低血糖者;②血糖、血压、血脂等指标长期治疗不达标者;③血糖波动较大,基层处理困难或需要制定短期胰岛素治疗方案者;④出现严重降糖药物不良反应难以处理者;⑤存在多重用药,需要专科医生评估者;或多重用药药物间存在相互作用,基层医生处理存在困难者。
(3)急性和慢性并发症、共患病需要紧急处理者:①糖尿病急性并发症:严重低血糖或高血糖伴或不伴意识障碍者(疑似为糖尿病酮症酸中毒、高渗高血糖综合征或乳酸性酸中毒);②糖尿病慢性并发症(视网膜病变、肾脏病变、神经病变、糖尿病足或周围血管病变)确诊、治疗方案的制定和疗效评估在基层医疗机构处理有困难者;③糖尿病慢性并发症导致严重靶器官损害需紧急处理者(急性心脑血管疾病、糖尿病肾病致肾功能不全、糖尿病视网膜病变致严重视力下降、糖尿病外周血管病变致间歇性跛行和缺血性症状、糖尿病足等);④老年糖尿病共患疾病,如心力衰竭、骨质疏松、跌倒、肌少症、认知和精神障碍等在基层医疗机构难以处理者。
(4)其他:诊断明确、病情平稳的老年糖尿病患者,应由专科医生进行1次全面评估,基层医生判断患者合并须上级医院处理的任何情况或疾病。
2.转回基层医疗卫生机构的标准
(1)初次发现血糖异常,已明确诊断和制定治疗方案且血糖控制比较稳定者。
(2)糖尿病急性并发症治疗后病情稳定者。
(3)糖尿病慢性并发症、共患病已确诊、制定了治疗方案且病情已得到基本控制者。
(4)经调整治疗方案,血糖、血压和血脂等指标控制达标者。
(5)医患双方均同意转诊的其他情况。
3.糖尿病急症转诊前的基层医务人员处置
(1)低血糖:老年糖尿病患者中,低血糖是常见的急性并发症之一,可导致心律失常、心肌梗死、跌倒,甚至昏迷、死亡等不良事件。由于老年糖尿病患者神经反应减弱、认知功能下降,因此老年患者严重低血糖的发生风险增加,而严重低血糖会进一步加重老年糖尿病患者的认知功能下降甚至痴呆。①临床表现:典型症状包括出汗、心慌、手抖等交感神经兴奋症状和脑功能受损症状。但老年糖尿病患者低血糖临床表现异质性大,出现低血糖时常不表现出交感神经兴奋症状,而表现为头晕、视物模糊、意识障碍等脑功能受损症状;夜间低血糖可表现为睡眠质量下降、噩梦等。临床上对老年糖尿病患者的不典型低血糖症状应高度警惕。②转诊前处理:轻者给予葡萄糖或含糖饮料或食物即可缓解;若反复出现症状者,应在监护下转诊至综合性医院;重者应静脉推注50%葡萄糖20~40ml,症状缓解后,应在监护下由急救车转诊至综合性医院。
(2)高渗高血糖综合征:老年糖尿病患者的高血糖危象中高渗高血糖综合征更多见。临床以严重高血糖、血浆渗透压升高、脱水和意识障碍为主要表现,通常无明显的酮症和代谢性酸中毒。①临床表现:高血糖症状、脱水症状以及神经系统症状,患者表现为烦渴、多饮、淡漠、嗜睡,甚至出现幻觉、癫痫样发作、昏迷等表现。由于老年人皮肤弹性较差,脱水表现的识别更加困难。②转诊前处理:建立和维持静脉通道、补液是处理的关键,可给予0.9%氯化钠溶液快速静脉滴注并维持小剂量胰岛素(4~6U/h);保持呼吸道通畅;急救车就近转诊至综合性医院。
(3)糖尿病酮症酸中毒:尽管老年糖尿病患者中糖尿病酮症酸中毒并不常见,但一旦出现,老年糖尿病患者较非老年患者出现各种并发症和伴发病、导致器官系统功能损害的风险更大,最终导致不良结局。①临床表现:腹痛、恶心、呕吐是常见的临床表现,但老年糖尿病患者出现糖尿病酮症酸中毒时神经系统表现可能更为突出,如出现意识障碍等,而胃肠道表现不明显。②转诊前处理:与高渗高血糖综合征相似,建立和维持静脉通道、补液是处理的关键,可给予0.9%氯化钠溶液快速静
脉滴注并维持小剂量胰岛素(4~6U/h);保持呼吸道通畅;急救车就近转诊至综合性医院。
《指南》是最新的针对中国老年糖尿病患者的临床诊疗指南,强调了老年糖尿病患者存在高度异质性,指出对老年患者须进行综合评估、分层和高度个体化管理,提出了适合老年糖尿病患者的血糖管理路径、简约治疗理念和“去强化”治疗策略。有助于指导和帮助基层和专科临床医务工作者对老年糖尿病患者进行规范化综合管理,改善老年患者的临床预后,有望提高我国老年糖尿病的整体诊疗水平。
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
[1]BLONDE L,DAILEY G E,JABBOUR S A,et al. Gastrointestinal tolerability of extendedrelease metformin tablets compared to immediate-release metformin tablets:results of a retrospective cohort study[J]. Curr Med Res Opin,2004,20(4):565-572.
[2]母义明,纪立农,李春霖,等.二甲双胍临床应用专家共识(2018年版)[J].中国糖尿病杂志,2019,27(03):161-173.
[3]WONG C W,LEUNG C S,LEUNG C P,et al. Association of metformin use with vitamin B(12)deficiency in the institutionalized elderly[J]. Arch Gerontol Geriatr,2018(79):57-62.
[4]AMERICAN DIABETES ASSOCIATION. Older Adults:Standards of Medical Care in Diabetes-2021[J].Diabetes Care,2021,44(Suppl 1):S168-S179.
[5]叶林虎,贺梅,赵欣黔,等,磺脲类降糖药的潜在药物相互作用研究进展[J].中国医院药学杂志,2018,38(12):1333-1337.
[6]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2017年版)[J].中华糖尿病杂志,2018,10(1):4-67.
[7]ZHANG J,GUO L. Effectiveness of acarbose in treating elderly patients with diabetes with postprandial hypotension[J]. J Investig Med,2017,65(4):772-783.
[8]DORMANDY J A,CHARBONNEL B,ECKLAND D J,et al. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study(PROspective pioglitAzone Clinical Trial In macroVascular Events):a randomised controlled trial[J].Lancet,2005,366(9493):1279-1289.
[9]PHATAK H M,YIN D D. Factors associated with the effect-size of thiazolidinedione(TZD)therapy on HbA1c:a meta-analysis of published randomized clinical trials[J].Curr Med Res Opin,2006,22(11):2267-2278.
[10]SCHWARTZ A V,CHEN H,AMBROSIUS W T,et al. Effects of TZD Use and Discontinuation on Fracture Rates in ACCORD Bone Study[J]. J Clin Endocrinol Metab,2015,100(11):4059-4066.
[11]BILLINGTON E O,GREY A,BOLLAND M J. The effect of thiazolidinediones on bone mineral density and bone turnover:systematic review and meta-analysis[J]. Diabetologia,2015,58(10):2238-2246.
[12]MULVIHILL E E,DRUCKER D J. Pharmacology,physiology,and mechanisms of action of dipeptidyl peptidase-4 inhibitors[J]. Endocr Rev,2014,35(6):992-1019.
[13]SCHEEN A J. The safety of gliptins:updated data in 2018[J]. Expert Opin Drug Saf,2018,17(4):387-405.
[14]STAFFORD S,ELAHI D,MENEILLY G S. Effect of the dipeptidyl peptidase-4 inhibitor sitagliptin in older adults with type 2 diabetes mellitus[J]. J Am Geriatr Soc,2011,59(6):1148-1149.
[15]BETHEL M A,ENGEL S S,GREEN J B,et al. Assessing the Safety of Sitagliptin in Older Participants in the Trial Evaluating Cardiovascular Outcomes with Sitagliptin(TECOS)[J].Diabetes Care,2017,40(4):494-501.
[16]COOPER M E,ROSENSTOCK J,KADOWAKI T,et al. Cardiovascular and kidney outcomes of linagliptin treatment in older people with type 2 diabetes and established cardiovascular disease and/or kidney disease:A prespecified subgroup analysis of the randomized,placebo-controlled CARMELINA® trial[J]. Diabetes Obes Metab,2020,22(7):1062-1073.
[17]LEITER L A,TEOH H,BRAUNWALD E,et al. Efficacy and safety of saxagliptin in older participants in the SAVOR-TIMI 53 trial[J].Diabetes Care,2015,38(6):1145-1153.
[18]GALLO L A,WRIGHT E M,VALLON V. Probing SGLT2 as a therapeutic target for diabetes:basic physiology and consequences[J]. Diab Vasc Dis Res,2015,12(2):78-89.
[19]TAHRANI A A,BARNETT A H,BAILEY C J.SGLT inhibitors in management of diabetes[J].Lancet Diabetes Endocrinol,2013,1(2):140-151.
[20]WIVIOTT S D,RAZ I,BONACA M P,et al. Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes[J].N Engl J Med,2019,380(4):347-357.
[21]NEAL B,PERKOVIC V,MAHAFFEY K W,et al. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes[J].N Engl J Med,2017,377(7):644-657.
[22]ZINMAN B,WANNER C,LACHIN J M,et al. Empagliflozin,Cardiovascular Outcomes,and Mortality in Type 2 Diabetes[J].N Engl J Med,2015,373(22):2117-2128.
[23]JI L,MA J,LI H,et al. Dapagliflozin as monotherapy in drug-naive Asian patients with type 2 diabetes mellitus:a randomized,blinded,prospective phase Ⅲ study[J]. Clin Ther,2014,36(1):84-100.
[24]MONTEIRO P,BERGENSTAL R M,TOURAL E,et al. Efficacy and safety of empagliflozin in older patients in the EMPA-REG OUTCOME® trial[J].Age Ageing,2019,48(6):859-866.
[25]MAHAFFEY K W,NEAL B,PERKOVIC V,et al. Canagliflozin for Primary and Secondary Prevention of Cardiovascular Events:Results From the CANVAS Program(Canagliflozin Cardiovascular Assessment Study)[J].Circulation,2018,137(4):323-334.
[26]CAHN A,MOSENZON O,WIVIOTT S D,et al. Efficacy and Safety of Dapagliflozin in the Elderly:Analysis From the DECLARE-TIMI 58 Study[J].Diabetes Care,2020,43(2):468-475.
[27]PERKOVIC V,JARDINE M J,NEAL B,et al. Canagliflozin and Renal Outcomes in Type 2 Diabetes and Nephropathy[J].N Engl J Med,2019,380(24):2295-2306.
[28]MOSENZON O,WIVIOTT S D,CAHN A,et al. Effects of dapagliflozin on development and progression of kidney disease in patients with type 2 diabetes:an analysis from the DECLARE-TIMI 58 randomised trial[J].Lancet Diabetes Endocrinol,2019,7(8):606-617.
[29]WANNER C,INZUCCHI S E,LACHIN J M,et al. Empagliflozin and Progression of Kidney Disease in Type 2 Diabetes[J].N Engl J Med,2016,375(4):323-334.
[30]MADSBAD S.Review of head-to-head comparisons of glucagon-like peptide-1 receptor agonists[J].Diabetes Obes Metab,2016,18(4):317-332.
[31]SINGH S,WRIGHT E E,KWAN A Y,et al. Glucagon-like peptide-1 receptor agonists compared with basal insulins for the treatment of type 2 diabetes mellitus:a systematic review and meta-analysis[J]. Diabetes Obes Metab,2017,19(2):228-238.
[32]HTIKE Z Z,ZACCARDI F,PAPAMARGARITIS D,et al. Efficacy and safety of glucagonlike peptide-1 receptor agonists in type 2 diabetes:A systematic review and mixedtreatment comparison analysis[J].Diabetes Obes Metab,2017,19(4):524-536.
[33]HAMANO K,NISHIYAMA H,MATSUI A,et al. Efficacy and safety analyses across 4 subgroups combining low and high age and body mass index groups in Japanese phase 3 studies of dulaglutide 0.75mg after 26 weeks of treatment[J]. Endocr J,2017,64(4):449-456.
[34]RACCAH D,MIOSSEC P,ESPOSITO V,et al. Efficacy and safety of lixisenatide in elderly(≥65 years old)and very elderly(≥75 years old)patients with type 2 diabetes:an analysis from the GetGoal phase Ⅲ programme[J].Diabetes Metab Res Rev,2015,31(2):204-211.
[35]BODE B W,BRETT J,FALAHATI A,et al. Comparison of the efficacy and tolerability profile of liraglutide,a once-daily human GLP-1 analog,in patients with type 2 diabetes ≥65 and <65 years of age:a pooled analysis from phase Ⅲ studies[J]. Am J Geriatr Pharmacother,2011,9(6):423-433.
[36]GERSTEIN H C,COLHOUN H M,DAGENAIS G R,et al. Dulaglutide and cardiovascular outcomes in type 2 diabetes(REWIND):a double-blind,randomised placebo-controlled trial[J].Lancet,2019,394(10193):121-130.
[37]MARSO S P,DANIELS G H,BROWN-FRANDSEN K,et al. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes[J].N Engl J Med,2016,375(4):311-322.
[38]SINCLAIR A J,DASHORA U,GEORGE S,et al. Joint British Diabetes Societies for Inpatient Care(JBDS-IP)Clinical Guideline Inpatient care of the frail older adult with diabetes:an Executive Summary[J]. Diabet Med,2020,37(12):1981-1991.
[39]冉兴无,母义明,朱大龙,等.成人2型糖尿病基础胰岛素临床应用中国专家指导建议(2020版)[J].中国糖尿病杂志,2020,28(10):721-728.
[40]LEROITH D,BIESSELS G J,BRAITHWAITE S S,et al. Treatment of Diabetes in Older Adults:An Endocrine Society Clinical Practice Guideline[J].J Clin Endocrinol Metab,2019,104(5):1520-1574.
[41]PHILIS-TSIMIKAS A,ASTAMIROVA K,GUPTA Y,et al. Similar glycaemic control with less nocturnal hypoglycaemia in a 38-week trial comparing the IDegAsp coformulation with insulin glargine U100 and insulin aspart in basal insulin-treated subjects with type 2 diabetes mellitus[J].Diabetes Res Clin Pract,2019(147):157-165.
[42]BRUNNER M,PIEBER T,KORSATKO S,et al. The Distinct Prandial and Basal Pharmacodynamics of IDegAsp Observed in Younger Adults Are Preserved in Elderly Subjects with Type 1 Diabetes[J].Drugs Aging,2015,32(7):583-590.
[43]FULCHER G,MEHTA R,FITA E G,et al. Efficacy and Safety of IDegAsp Versus BIAsp 30,Both Twice Daily,in Elderly Patients with Type 2 Diabetes:Post Hoc Analysis of Two Phase 3 Randomized Controlled BOOST Trials[J].Diabetes Ther,2019,10(1):107-118.
[44]WALLIA A,MOLITCH M E. Insulin therapy for type 2 diabetes mellitus[J].JAMA,2014,311(22):2315-2325.
[45]AMERICAN DIABETES ASSOCIATION.Pharmacologic Approaches to Glycemic Treatment:Standards of Medical Care in Diabetes-2020[J].Diabetes Care,2020,43(Suppl 1):S98-S110.
[46]FUJIOKA K,PANS M,JOYAL S. Glycemic control in patients with type 2 diabetes mellitus switched from twice-daily immediate-release metformin to a once-daily extended-release formulation[J]. Clin Ther,2003,25(2):515-529.
[47]HEBDEN J M,GILCHRIST P J,BLACKSHAW E,et al. Night-time quiescence and morning activation in the human colon:effect on transit of dispersed and large single unit formulations[J]. Eur J Gastroenterol Hepatol,1999,11(12):1379-1385.
[48]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2020年版)[J].中华内分泌代谢杂志,2021,37(04):311-398.
[49]CAI X,GAO X,YANG W,et al.DPP-4 Inhibitor Treatment in Chinese Type 2 Diabetes Patients:A Meta-Analysis[J]. Diabetes Technol Ther,2016,18(12):784-793.
[50]WU S,CHAI S,YANG J,et al. Gastrointestinal Adverse Events of Dipeptidyl Peptidase 4 Inhibitors in Type 2 Diabetes:A Systematic Review and Network Meta-analysis[J]. Clin Ther,2017,39(9):1780-1789.
[51]WHITE W B,BAKRIS G L,BERGENSTAL R M,et al. Examination of cardiovascular outcomes with alogliptin versus standard of care in patients with type 2 diabetes mellitus and acute coronary syndrome(EXAMINE):a cardiovascular safety study of the dipeptidyl peptidase 4 inhibitor alogliptin in patients with type 2 diabetes with acute coronary syndrome[J].Am Heart J,2011,162(4):620-626.
[52]GAO Y,YOON K H,CHUANG L M,et al. Efficacy and safety of exenatide in patients of Asian descent with type 2 diabetes inadequately controlled with metformin or metformin and a sulphonylurea[J].Diabetes Res Clin Pract,2009,83(1):69-76.
[53]YU P C,HAN P,LIU X,et al. Lixisenatide treatment improves glycaemic control in Asian patients with type 2 diabetes mellitus inadequately controlled on metformin with or without sulfonylurea:a randomized,double-blind,placebo-controlled,24-week trial(GetGoal-M-Asia)[J].Diabetes Metab Res Rev,2014,30(8):726-735.
[54]WANG W,NEVÁREZ L,FILIPPOVA E,et al.Efficacy and safety of once-weekly dulaglutide versus insulin glargine in mainly Asian patients with type 2 diabetes mellitus on metformin and/or a sulphonylurea:A 52-week open-label,randomized phase Ⅲ trial[J].Diabetes Obes Metab,2019,21(2):234-243.
[55]ZHANG Y L,ZHOU C,LI X F,et al. Beinaglutide showed significant weight-loss benefit and effective glycaemic control for the treatment of type 2 diabetes in a realworld setting:a 3-month,multicentre,observational,retrospective,open-label study[J]. Obes Sci Pract,2019,5(4):366-375.
[56]PFEFFER M A,CLAGGETT B,DIAZ R,et al. Lixisenatide in Patients with Type 2 Diabetes and Acute Coronary Syndrome[J]. N Engl J Med,2015,373(23):2247-2257.
[57]HOLMAN R R,BETHEL M A,MENTZ R J,et al. Effects of Once-Weekly Exenatide on Cardiovascular Outcomes in Type 2 Diabetes[J]. N Engl J Med,2017,377(13):1228-1239.
[58]KRISTENSEN S L,RØRTH R,JHUND P S,et al.Cardiovascular,mortality,and kidney outcomes with GLP-1 receptor agonists in patients with type 2 diabetes:a systematic review and meta-analysis of cardiovascular outcome trials[J].Lancet Diabetes Endocrinol,2019,7(10):776-785.
[59]陆菊明.阿卡波糖[拜唐苹(R)]在中国临床应用经验回顾及展望[J].中华内分泌代谢杂志,2009,25(2):I0006-I0008.
[60]宁光,陈璐璐,陈名道,等.那格列奈临床应用中国专家共识[J].中华内分泌代谢杂志,2011,27(05):451-453.
[61]宁光,王卫庆.格列喹酮临床应用中国专家共识(2017年版)[J].中华内分泌代谢杂志,2017,33(5):363-366.
[62]中华医学会糖尿病学分会,国家基层糖尿病防治管理办公室.国家基层糖尿病防治管理指南(2018)[J].中华内科杂志,2018,57(12):885-893.
[63]中国研究型医院学会糖尿病学专业委员会分级诊疗与基层管理糖尿病学组.2型糖尿病分级诊疗与质量管理专家共识[J].中国医学前沿杂志,2020,12(5):38-53.
人卫知识数字服务体系






 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
